Содержание
- Жизнь без желчного
- Подготовка к операции
- Не ущемляйте себя. Единственный выход при ущемлении – немедленная операция
- Преимущества лапароскопии при камнях в желчном пузыре
- Лечение без операции
- Кому показана литолитическая терапия
- Дробление камней
- Эффективность лапароскопии при камнях в желчном пузыре
- Виды операций и особенности проведения
- Восстановление и реабилитация после удаления камней из желчного пузыря
- Описание операции
- Лечение жёлчекаменной болезни
- Виды и особенности
Жизнь без желчного
После ампутации органа пищеварительная система начинает работать по-другому. Желчь из печени поступает напрямую в кишечник, раздражая его слизистую. Из-за низкой концентрации желчи процессы расщепления пищи протекают медленнее. Эти недостатки можно скорректировать при помощи правильного питания.
Смотрите видео о питании без желчного пузыря:

Ранний реабилитационный период предполагает соблюдение строгой диеты. Оптимальным является стол №5. Его принципы:
- Дробное питание малыми порциями. Должно быть не менее 5-6 приемов пищи. Нельзя допускать длительных перерывов в еде.
- Употребление только теплой, а не горячей и холодной пищи.
- Готовка методом запекания, варки или на пару.
- Полный отказ от алкоголя, табака.
- Ограничение физических нагрузок.
| Из рациона пациента исключаются следующие продукты |
|
| В меню включают такие продукты |
|

Со временем человек будет разнообразить свой стол, но некоторые ограничения останутся на всю жизнь. Для улучшения пищеварения назначают ферменты (Панкреатин, Мезим, Креон).
Пациенту показано ежегодное санаторно-курортное лечение, умеренные физические нагрузки. При условии соблюдения рекомендаций врача больной сможет очень быстро восстановиться после операции и вернуться к активному образу жизни.
Подготовка к операции
Чтобы своевременно выявить возможные противопоказания к операции, а также для оценки текущего состояния здоровья пациента, проводится тщательное подготовительное обследование. Оно включает в себя различные методы лабораторной и инструментальной диагностики:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- коагулограмма;
- кровь на гепатит В и С, сифилис, ВИЧ;
- группа крови и резус-фактор;
- ЭКГ;
- флюорография или рентген органов грудной клетки;
- сонография или сцинтиграфия с определением сократимости желчного пузыря;
- заключение врача-терапевта о возможности проведения оперативного вмешательства.
При наличии показаний перечень анализов может расширяться. Перед операцией все пациенты в обязательном порядке консультируются с врачом-анестезиологом. Это необходимо для подбора наиболее эффективного вида наркоза.
За 1-2 недели до вмешательства рекомендуется начать терапию литолитиками. Это необходимо для изменения биохимии желчи, а также для определения переносимости лечения препаратами. Назначение должен делать опытный врач после консультации.
За неделю до холецистолитотомии требуется отказаться от курения и употребления алкоголя. В случае приема препаратов, оказывающих влияние на свертываемость крови, рекомендуется проконсультироваться с врачом о необходимости их временной отмены.
Лапароскопическая холецистолитотомия проводится натощак, поэтому последний прием пищи должен быть за 8-10 часов до операции.
Не ущемляйте себя. Единственный выход при ущемлении – немедленная операция
До поры до времени грыжа может и не беспокоить больного. Да и визуально выпячивание заметно не всегда, а, как правило, лишь при надавливании и тогда, когда человеку приходится напрягаться и натуживаться. Однако даже «молчаливая» грыжа может представлять собой большую опасность. Если по какой-то причине произойдет ущемление внутренних органов, то исход может быть самым печальным. Ущемление происходит из-за сдавливания кровеносных сосудов. Всего нескольких часов задержки кровообращения достаточно для того, чтобы в тканях стала развиваться гангрена, поэтому промедление с операцией может стоить больному жизни. Никто не знает, когда может произойти это грозное осложнение. По статистике, ущемляется до 40% грыж. Часто это случается после поднятия тяжестей и непомерной физической нагрузки.
Единственный выход при ущемлении – немедленная операция. Однако летальность после такого экстренного вмешательства в 5–6 раз выше, чем при плановой хирургии. Поэтому лучше не ждать опасной развязки и прооперировать грыжу вовремя. Чем раньше это будет сделано, тем лучше будут результаты, в том числе и отдаленные.
В Средневековье существовал единственный метод лечения грыж – прижигание каленым железом. Нашим современникам повезло гораздо больше – сегодня такие дефекты можно просто «залатать». Пластика с применением сетчатых композитных протезов, похожих на заплатку, – современный и эффективный способ лечения грыж.
Осложнений после имплантации такой «заплатки» практически не бывает, так как синтетический материал не вызывает реакции отторжения. После нее практически не возникает и рецидивов, поскольку протез образует в прохудившихся тканях брюшной стенки особо прочный каркас, гораздо прочнее, чем естественная мышечная ткань. Таким образом, этот метод – не только лечебный, но и профилактический. Благодаря своей сетчатой структуре, полипропиленовый лоскут в скором времени прорастает собственными клетками пациента и уже через некоторое время его нельзя отличить от родных тканей.
Имплантацию сетчатых протезов можно проводить всем пациентам старше 16–18 лет. Даже сахарный диабет не является противопоказанием для этого метода – просто такие пациенты нуждаются в более тщательной предоперационной подготовке.
Эта операция также выполняется с помощью лапароскопии, через три мало заметных прокола. Ни боли, ни каких-то неприятных ощущений впоследствии пациенты не испытывают. После такого вмешательства не нужно ни в течение полугода носить бандаж, ни ограничивать подъем тяжестей, как это положено при традиционных операциях по поводу грыж. Уже через 2–3 дня после установки «заплатки» пациент выписывается домой, а через месяц можно заниматься даже тяжелой атлетикой.
Преимущества лапароскопии при камнях в желчном пузыре
Лапароскопическая операция при камнях в желчном пузыре является прогрессивным методом лечения этого заболевания. Она имеет ряд преимуществ перед классической хирургией.
- Минимально инвазивный метод — лапароскопическая операция проводится без вскрытия брюшной полости, что позволяет избежать больших рубцов и скоротечного пребывания в больнице после операции;
- Низкий уровень осложнений — лапароскопия гораздо менее травматична для тканей, чем открытая хирургия, что в свою очередь снижает вероятность осложнений после операции;
- Короткий период восстановления — после лапароскопической операции восстановительный период значительно короче, чем после классической хирургии. Пациенты быстрее выходят на работу и ведут обычный образ жизни;
- Высокая эффективность операции — лапароскопия при камнях в желчном пузыре является эффективным методом лечения с высокой долей успешных операций и низкой вероятностью рецидива.
Многие пациенты, которые прошли лапароскопическую операцию при камнях в желчном пузыре, отмечают визуальную косметичность рубцов, быстрое восстановление и отсутствие болезненных ощущений после операции. Благодаря новейшим технологиям и квалифицированной работе хирургов, лапароскопия стала одним из наиболее популярных методов лечения камней в желчном пузыре.
Лечение без операции
Консервативные методики эффективны при выявлении начальных стадий недуга, при наличии каменистых образований небольшой величины (диаметром менее 1 см). Такие способы исключают необходимость оперативного вмешательства, и дают возможность сохранить протоки и сам орган.
Что делать при обнаружении камней в желчном пузыре? Устранить конкременты возможно посредством медикаментозной терапии, ультразвукового разрушения ядер либо методами нетрадиционной медицины. Однако любой выбранный способ лечения должен осуществляться под строгим врачебным контролем.
Растворение
Для растворения сформировавшихся конкрементов применяется пероральная литолитическая терапия, предусматривающая введение медикаментов, созданных на основе хенодезоксихолевой и урсодезоксихолевой кислот. Подобные лекарственные средства способствуют изменению структурного состава желчи: снижению показателей холестерина и повышению уровня желчных кислот. Медикаментозное лечение рекомендуется при следующих условиях:
- Сохранение нормальной сократимости желчного пузыря в сочетании с хорошей проходимостью желчевыводящих путей.
- Преобладание холестериновых конкрементов.
- Величина фрагментов не превышает 1,5 см при условии заполнения ими лишь половины объема внутренней полости.
- Возможность приема препаратов на протяжении длительного периода.
Длительность терапии – от полугода до 2 лет. Лечение должно сопровождаться отказом от употребления лекарств, способствующих камнеобразованию (антациды, холестирамин, эстрогены). Метод противопоказан людям, имеющим заболевания пищеварительной и мочевыделительной систем. Эффективность устранения проблемы этим способом составляет 45 – 78%, вероятность рецидивов в данном случае достигает 72%.
Дробление
Механическое разрушение конкрементов осуществляется посредством экстракорпоральной ударно-волновой литотрипсии. Нередко применяется перед назначением медикаментозного растворения каменистых образований. Принцип метода основан на использовании ультразвуковой волны, под действием которой конкременты распадаются на камешки мелкой фракции. С той же целью может использоваться лазер. Показания к проведению процедуры:
- Отсутствие закупорки желчных протоков.
- Диаметр конкрементов менее 3 см.
- Наличие образований холестеринового происхождения без примеси кальцинатов (до 5 штук).
Дробление производится в несколько этапов: в зависимости от числа и размеров конкрементов требуется 1 – 7 сеансов, после чего выведение измельченных камней происходит естественным путем через желчевыводящую систему. Процедура запрещена к проведению пациентам с нарушениями свертываемости крови и людям, страдающим хроническими заболеваниями пищеварительного тракта. Это связано с риском закупоривания протоков и возможным повреждением целостности стенок основного органа желчевыделительной системы, что может стать причиной воспалительных явлений и формирования спаек.
Народные средства для выведения
Заслуженной популярностью пользуются следующие средства:
- Сок капусты квашенной. Употребляется трижды в день на протяжении 2 месяцев. Разовая доза напитка – 100 – 180 мл за прием.
- Плоды рябины. Следует ежедневно съедать по 250 – 300 г свежих ягод. Продукт можно есть в сочетании с медом, хлебом, сахаром. Продолжительность лечения – 1,5 месяца.
- Настой из брусничных листьев. 1 ст. л. листьев заваривают 180 – 200 мл кипятка, выдерживают полчаса и фильтруют. Употребляется отвар до 5 раз в сутки в дозе 2 ст. л. за прием.
- Оливковое масло. Принимается внутрь натощак по 0,5 ч. л. Постепенно разовая дозировка должна быть увеличена до 100 мл. Длительность курса – 3 недели.
- Сироп из свеклы. Свежие овощи (3 – 5 штук) очищают от кожуры и отваривают продолжительное время до образования сиропа. Полученная жидкость употребляется трижды в сутки по 70 – 100 мл.
- Отвар из березовых листьев. 1 ст. л. высушенного растительного сырья заливают 200 мл кипятка и 20 минут томят на умеренном огне. Полученная вытяжка укутывается и настаивается 1 час, затем фильтруется сквозь марлевый отрез. Средство принимают натощак в дозе 200 мл.
Обязательным условием при использовании средств нетрадиционной медицины является отсутствие аллергических реакций на компоненты, входящие в состав рецептур
При прохождении курса лечения нужно обращать внимание на самочувствие. В случае ухудшения состояния прием лекарства следует прекратить
Кому показана литолитическая терапия
Выбор пациентов проводится по клиническим и ультразвуковым критериям. К клиническим относят нормальную проходимость желчных путей, отсутствие приступов желчной колики. Ультразвуковыми критериям являются следующие:
- размер камня не более 10–15 мм;
- ровная или виде «тутовой ягоды» поверхность конкремента;
- низкоэхогенная или гомогенная структура образования;
- отсутствие акустической тени от конкремента;
- нормальная проходимость желчных протоков;
- натощак объём камней не превышает 1/3 такового у желчного пузыря;
- фракция выброса пузыря не ниже 30–50%;
- при перемене положения тела отмечается медленное падение конкремента.
Дробление камней
Ударно-волновая литотрипсия (холелитотрипсия) применяется достаточно редко, поскольку она имеет узкий спектр показаний, несколько противопоказаний и осложнений. Данный метод показан при наличии в желчном пузыре не более трех камней размером менее 30 мм, присутствии холестериновых камней, а также если желчный пузырь нормально работает (по данным инструментального исследования).
Противопоказана литотрипсия, если:
- камни пигментные или кальцифицированные;
- холестериновые камни более 3 см;
- функции пузыря нарушены;
- есть спайки и заболевания, при которых нарушена свертываемость крови.
Камни дробятся на мелкие фрагменты, которые затем необходимо растворять медикаментозно, поскольку выход даже небольших частичек их желчного пузыря проблематичен, так как общий проток имеет диаметр менее 0,5 см и на его конце сфинктер (при его закупорке возникает болевой приступ и механическая желтуха). Поэтому до и после процедуры больным назначаются препараты, способные размягчить и растворить мелкие фрагменты камней.
Ударно-волновая литотрипсия проводится с помощью специальной системы – литотриптора. Сильная ударная волна образуется электромеханическим или пьезокерамическим преобразователем.
Ударная волна концентрируется при помощи оборудования на области желчного пузыря. Литотриптор наводят на конкременты используя ультразвуковой сканер.
Волна проходит мягкие ткани с минимальной потерей энергии, а плотный камень поглощает ее и раскалывается. На пути волны не должно быть легочной или костной ткани. Волна дробит камни на фрагменты размером 4–8 мм. При современной технике общий наркоз не требуется.
Через 6–12 месяцев после процедуры проведенные исследования показали, что разрушение камней произошло в 40–60% случаев, а их полное эвакуация в 70–90% случаев. При ударно-волновой литотрипсии высок риск рецидива и появления клинических симптомов.

Какой метод будет выбран для лечения калькулезного холецистита, зависит от клинической картины, размера камней, возраста больного, особенностей течения заболевания. Лазерное удаление камней, хотя и позволяет не удалять желчный пузырь, но все же чревато сохранением клиники, развитием рака, повторным образованием конкрементов.
После холецистэктомии не требуется какой-либо специфической медикаментозной терапии. В зависимости от возникших осложнений проводится симптоматическое лечение. К примеру, если развился рефлюкс, то нужен прием антирефлюксных препаратов, а если появился эрозивный гастрит, то назначают обволакивающие лекарства и антациды.
В некоторых случаях после операции для улучшения пищеварения рекомендуют принимать ферменты (Мезим, Фестал, Панкреатин) или желчегонные средства.
Абсолютно всем людям, перенесшим холецистэктомию, рекомендуют соблюдать диету. Строгой диеты нужно придерживаться в течение месяца (стол №5), затем рацион постепенно расширяется, и на протяжении всей жизни нужно избегать употребления запрещенных продуктов (жареного, острого и жирного, алкоголя).
В течение месяца нельзя давать повышенную нагрузку на мышцы брюшного пресса, поскольку это чревато расхождением шва. В остальном каких-либо ограничений, существенно изменяющих качество жизни пациента, нет.
Эффективность лапароскопии при камнях в желчном пузыре
Лапароскопия при камнях в желчном пузыре является эффективной методикой лечения и пользуется большой популярностью среди пациентов. Операция проводится при наличии камней в желчном пузыре, которые могут привести к обструкции желчевыводящих путей и вызвать болезненные симптомы.
Статистика показывает высокую эффективность лапароскопии при камнях в желчном пузыре — от 95 до 99% пациентов отмечают полное избавление от камней и ощутимое улучшение своего состояния. Успешность операции зависит от таких факторов, как размеры камней, наличие осложнений, квалификация хирурга и подготовка пациента к операции.
Несмотря на высокую эффективность и безопасность лапароскопии при камнях в желчном пузыре, перед проведением операции пациентам необходимо обязательно пройти полное обследование и консультацию у специалиста-хирурга, который поможет выбрать наиболее оптимальный метод лечения в каждом конкретном случае.
Виды операций и особенности проведения
После проведения эндоскопии и КТ устанавливается тип и размер камней, а затем врач определяет наиболее подходящую тактику лечения калькулезного холецистита. Удаление камней из желчного пузыря с минимальной инвазивностью возможно с помощью дробления конкремента лазером и контактного химического литолиза.
Удаление желчного пузыря называется холецистэктомией и проводится операция при помощи минидоступа, лапароскопии и лапаротомии.
Лапароскопическая холецистэктомия менее травматична в отличие от открытой операции. При данном методе делается четыре разреза, длина которых до двух сантиметров. При минидоступе разрезается брюшная стенка в области пупка на 3–7 сантиметров.
Поскольку разрез меньше, то уменьшается и послеоперационный период, сокращается длительность пребывания в стационаре, это дает лучший косметический результат. Маленький разрез не обеспечивает необходимый обзор для определения состояния органов, поэтому не всегда можно сделать лапароскопию.
Абсолютных противопоказаний к лапароскопии нет. Относительными противопоказаниям является острый холецистит, длящийся более двух суток, перитонит, острый холангит, механическую желтуху, наличие внутренних или наружных желчных свищей, цирроз печени, острое течение панкреатита, беременность, выраженное ожирение, сердечно-легочную недостаточность в тяжелой степени.
Мнение врачей, как скоро проводить холецистэктомию при остром холецистите, расходятся. Ранее считалось, что операцию лучше делать через 6–8 недель после обострения, чтобы было время на купирование острого воспаления и антибактериальной терапии. Но полученные данные, говорят о том, что ранняя лапароскопическая холецистэктомия, которая была проведена в первые дни заболевания, дает такую же частоту осложнений, но позволяет сократить сроки лечения.
При плановой традиционной холецистэктомии смертность больных, возраст которых до 65 лет составляет 0,03%, чуть выше этот показатель у людей постарше (0,05%). Ревизия общего желчного протока, старческий возраст (старше 75 лет), экстренная операция, выполненная при перфорации желчного пузыря или перитоните, снижают прогноз на выздоровление.
Для снижения рисков при появлении клиники желчнокаменной болезни пациентам рекомендуют проведение планового хирургического вмешательства. При лапароскопии послеоперационный период протекает значительно легче, чем после лапаротомии. Поскольку брюшная стенка и мышцы менее травмированы, то боли пациентов почти не беспокоят и большинство из них отказываются от приема анальгетиков.
Пациент восстанавливается быстро и может выписаться из стационара на 2-3 сутки. Больничный дается на 20 дней. Минидоступ применяется, если есть спайки, воспалительная инфильтрация тканей, если нет возможности ввести углекислый газ. После данной операции больной находится в больнице 3–5 дней.

При лапаротомии доступ при холецистэктомии может быть вертикальным, косым и угловым. Длина разреза может достигать 20 см. Данный метод применяется, если делается экстренная операция, есть противопоказания к лапароскопии, выявлено острое воспаление с выходом гнойного содержимого в брюшную полость или обнаружено поражение протоков.
При отсутствии нагноения швы снимаются на 7–10 день, а стационар больной может покинуть только через 2 недели после операции. Спустя 2–3 недели человек уже может возвращаться к привычному образу жизни, но должен придерживаться диеты и избегать подъема тяжестей и купания в водоемах и бассейнах. Трудоспособность восстанавливается в течение 1–2 месяцев.
При выписке из больницы врач расскажет, как восстановиться после холецистэктомии. Рекомендации даются относительно диеты, физической активности, приема медикаментов, ухода за швом. Следуя всем рекомендациям, пациент сможет избежать послеоперационных осложнений и быстро адаптироваться к жизни без желчного пузыря.
Восстановление и реабилитация после удаления камней из желчного пузыря
Когда камни будут удалены из желчного пузыря, важно соблюдать определенные мероприятия на протяжении 4-8 недель. Эти действия обеспечат нормальную работу печени
В нормальном состоянии печень вырабатывает от 600 до 800 мл желчи каждый день. Это количество поступает в желчный пузырь для хранения. Когда пищевой комок подходит к двенадцатиперстной кишке, накопленная желчь начинает выбрасываться в нее.
Если проводилась полостная операция, пациент не должен двигаться после выхода из наркоза минимум 6 часов. Затем разрешается подниматься и разворачиваться. В первые сутки запрещено принимать пищу. Разрешена только негазированная вода. На вторые сутки можно пить кисель или обезжиренный кефир.
На 3-4 сутки разрешается есть овощное пюре, немного отварного мяса и нежирной рыбы. Этот рацион соблюдают в течение 4 последующих суток. Затем пациент переходит на дробное питание. Приемы пищи должны быть частыми. Недопустимо есть жареные блюда. Продукты измельчают и подогревают до теплого состояния.
При восстановлении (реабилитация) после удаления камней, из рациона исключают:
- рыбные, мясные, овощные консервы,
- жареное,
- копченые продукты,
- соленья и маринады,
- острое,
- субпродукты,
- грибы,
- хлеб – ржаной и белый,
- зеленый горошек, сырые овощи.
Этот режим питания следует согласовать с врачом.
Описание операции
Подготовка
Перед проведением лапароскопии могут быть назначены врачом исследования группы крови, резус-фактора, анализ мочи, анализ крови на сифилис, на гепатит В и С, на ВИЧ и другие. Кроме этого нередко назначаются УЗИ желчного пузыря, биохимическое исследование крови, ретроградная холангиопанкреатография и другие исследования для оценки состояния сердечно-сосудистой, дыхательной системы и почек.
Перед операцией хирург и анестезиолог сообщают пациенту в стационаре о ходе, возможных последствиях операции и отвечают на его вопросы. Также они получают его согласие на операцию и применение наркоза.
Пациент до операции должен соблюдать диету и выполнять гимнастические упражнения, чтобы легче ее перенести. Также стоит заняться лечением хронических заболеваний.
В стационаре вечером в 7 часов пациента кормят легкой пищей. После этого есть будет нельзя. Утром перед операцией нельзя также пить. Вечером и утром перед лапароскопией больному делают очистительную клизму. Также следует утром принять душ и сбрить с живота волосы, если они имеются. Пациенту рекомендуют принять успокоительные препараты. Перед операционной необходимо снять контактные линзы, украшения и очки.
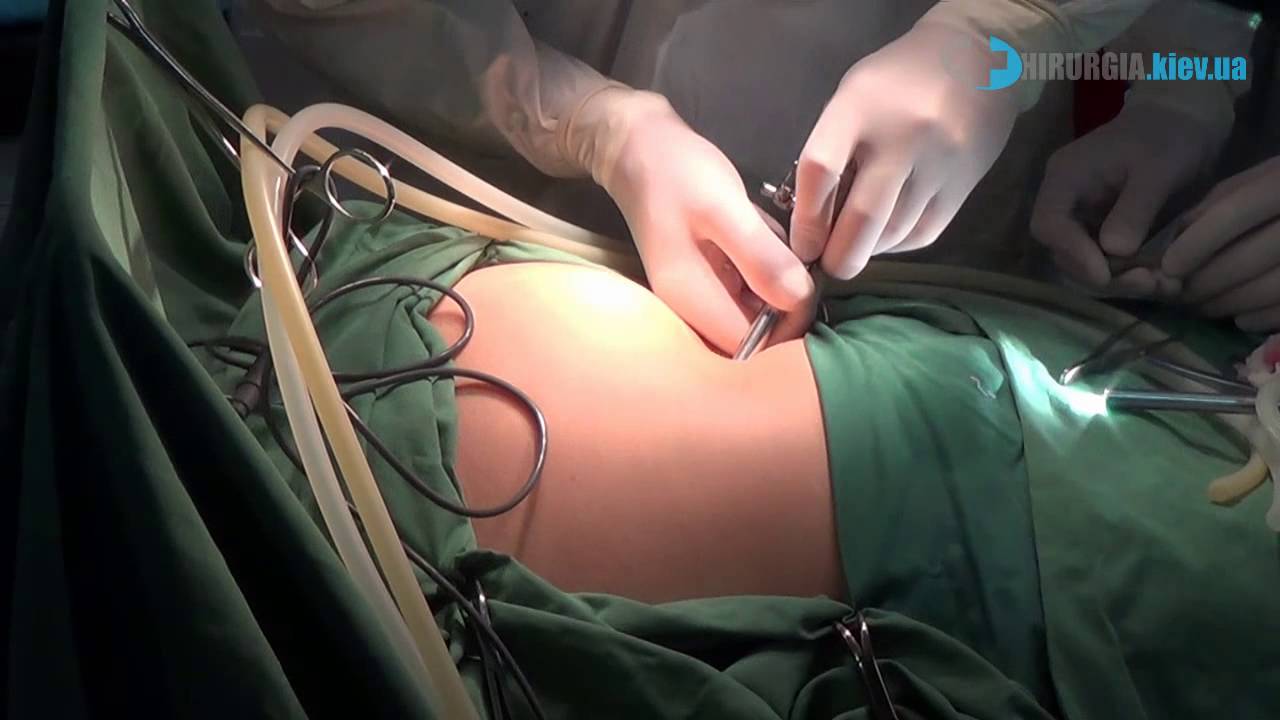
Как проходит операция?
Благодаря проведению лапароскопической операции под общим наркозом надежно купируется боль. Также существенно снижается чувствительность тканей. После введения наркоза врач вводит в желудок зонд, с помощью которого из него удаляется жидкость и газы. Таким образом исключается попадание содержимого желудка с рвотой в дыхательные пути и асфиксия.
Зонд остается в пищеводе до самого окончания операции. В течение всей операции больной дышит через маску от аппарата искусственной вентиляции легких. Дышать самостоятельно он во время операции не может из-за сдавливания диафрагмы.
После этих мероприятий проводится апароскопическая операция по удалению желчного пузыря. В складке пупка делают надрез, через который вводится троакар с камерой и фонариком. Перед этим в живот закачивается стерильный углекислый газ. Он увеличивает объем брюшной полости. Это дает возможность врачу свободно работать троакарами без воздействия на близлежащие органы.
Введением еще 2 троакаров врач может манипулировать инструментами и удалить желчный пузырь. При наличии спаек в желчном пузыре вследствие хронического воспалительного процесса проводится их рассекание и освобождение органа.
При высокой напряженности и наполненности желчного пузыря разрезается его стенка и отсасывается часть жидкости. Далее на пузырь накладывается зажим.
Следующим действием является перерезание желчного протока – холедоха, который соединяет пузырь с двенадцатиперстной кишкой. Затем из тканей выделяют пузырную артерию и освобождают желчный пузырь от нее. Просвет артерии тщательно зашивают.
Желчный пузырь медленно и постепенно выделяют из печеночного ложа, прижигая кровоточащие сосуды с помощью электрического тока. После отделения желчного пузыря от окружающих тканей его удаляют через специальный прокол в пупке.

Далее лапароскопом врач осматривает брюшную полость Это необходимо для выявления желчи, кровоточащих сосудов и других патологий. Все измененные ткани удаляются, а сосуды коагулируются.
Затем в брюшную полость вводится раствор антисептика. После завершения промывки раствор отсасывают. Врач удаляет троакары, а также зашивает все проколы на коже. Иногда их просто заклеивают.
В одном проколе может остаться дренажная трубка для свободного вытекания антисептической промывной жидкости из брюшной полости. Но если желчи во время операции не выткало, то дренаж не оставляют.
Если пузырь не удалось удалить при помощи инструментов, то лапароскопическая операция переводится в лапаротомическую.
Восстановление после операции
Пациенту может ходить и принимать жидкую пищу уже в день операции. На следующий день ему разрешается принимать обычную пищу. Чаще всего больных после операции выписывают в течение суток. На восстановление работоспособности пациента отводится одна неделя. На раны после операции накладывают повязки или делают наклейки. Снятие швов происходит через 7 дней. Некоторое время пациента могут беспокоить боли, поэтому назначаются обезболивающие препараты.
Лечение жёлчекаменной болезни
Лечение жёлчекаменной болезни только хирургическое. Консервативное лечение, прием жёлчегонных препаратов способствует миграции конкрементов из жёлчного пузыря в общий жёлчный проток и может вызвать острый билиарный панкреатит и механическую желтуху.
В зависимости от доступа и используемого оборудования холецистэктомия может быть выполнена открытым способом, лапароскопическим – через проколы в передней брюшной стенке и роботическим методом с использованием аппарата DaVinci. Каждый метод имеет свои показания и ограничения.
Холецистэктомия из открытого доступа, данный вид оперативного вмешательства показан при наличии противопоказаний для выполнения лапароскопической холецистэктомии. Такие, как тяжелая сердечно-сосудистая или дыхательная недостаточность, спаечная абдоминальная болезнь, наличие внутренних билиодигестивных свищей, синдрома Мириззи.
Лапароскопическая холецистэктомия является золотым стандартом в лечении жёлчекаменной болезни. Этот метод малотравматичен, обеспечивает отличную визуализацию и функциональность. Современное высокотехнологичное оборудование позволяет снизить риск интраоперационных осложнений.
Одним из вариантов лапароскопической операции является роботическая холецистэктомия с использованием аппарата DaVinci. Позволяет с ювелирной точностью произвести выделение внепеченочных жёлчевыводящих путей, тем самым обезопасив пациента от грозного осложнения – пересечения общего жёлчного протока.
Особые категории пациентов
Особое внимание требуется пациентам пожилого и старческого возраста. Множество сопутствующих заболеваний могут стать причиной отказа от планового хирургического лечения в пользу хирургического лечения «по жизненным показаниям» в других клиниках
В нашей клинике накоплен большой опыт оказания помощи пациентам старшей возрастной группы. После предоперационного обследования и подготовки пожилые пациенты могут рассчитывать на выполнение хирургического пособия.
Повышенного внимания требуют пациенты, страдающие сахарным диабетом с высоким индексом массы тела. На фоне сахарного диабета значительно снижены репаративные возможности организма, что наряду с выраженным болевым синдром и длительным постельным режимом может привести к ряду нежелательных осложнений.
У обеих групп пациентов лапароскопическая холецистэктомия является операцией выбора, т.к. малоинвазивный доступ позволяет значительно снизить хирургическую травму, значительно ускорить процесс активизации пациента. Как правило, вставать с кровати можно через 3-4 часа после операции. Благодаря ранней активации значительно снижается риск развития сердечно-сосудистых осложнений, спаечной абдоминальной болезни. Использование специальных удлиненных инструментов позволяет выполнять лапароскопическую операцию пациентам с индексом массы тела более 40 кг/м.
Как выполняется лапароскопическая холецистэктомия?
На фотографиях подробно показаны этапы лапароскопической холецистэктомии.
На снимке запечатлен этап мобилизации шейки жёлчного пузыря, выделения ее из сращений с двенадцатиперстной кишкой.
На этом снимке, при помощи лапароскопического инструмента вскрыта брюшина в области шейки жёлчного пузыря и выполняется мобилизация пузырного протока.
На этом снимке выделен пузырный проток и на него наложена клипса.
После наложения двух клипс на остающуюся часть пузырного протока и одной на уходящую, можно выполнять его пересечении.
После пересечения пузырного протока выполняется выделение и клипирования пузырной артерии.
Теперь, когда пузырная артерия пересечена, остается только отделить жёлчный пузырь от ложа и извлечь из брюшной полости.
На этом снимке показано отделение жёлчного пузыря от ложа в области шейки. Кажущаяся простота выполнения требует очень аккуратной работы, чтобы избежать повреждения печени.
Финальный этап операции. Жёлчный пузырь отделяется от ложа и извлекается из брюшной полости.
Виды и особенности

Хирургическое вмешательство проводят открытым способом или с использованием малоинвазивных методик, к которым относится лапароскопия.
Лапароскопия
Это золотой стандарт хирургического вмешательства, который все чаще используют в медицине. Операцию проводят больным при различных острых воспалительных процессах, при наличии в органе камней, при хроническом холецистите.
Это наименее травматичный метод, который проводят под наркозом. Пациент после операции быстро восстанавливается, практически не испытывает болей, уже через 3 дня может покинуть стационар и вести привычный, здоровый образ жизни.
Операция подразделяется на несколько этапов.
- Больному проводят общий наркоз.
- Хирург делает три небольших прокола в области брюшной полости. Через них вводятся инструменты, которые позволяют быстро провести удаление. Это манипуляторы, микрокамера и троакары.
- Чтобы улучшить обзор, нагнетают в брюшную полость специальным аппаратом углекислый газ.
- Далее хирург проводит клипирование и отсекает все протоки и артерии больного пузыря.
- Орган удаляют, а затем отверстия ушивают.
Длительность операции составляет час. В тяжелых случаях она может продолжаться до 2 часов. После вмешательства пациенту устанавливают дренаж, чтобы через полость трубки проходил отток жидкости, образующаяся после удаления. Трубку снимают через 2 дня, и пациента выписывают домой.
Смотрите видео о лапароскопии:
https://youtube.com/watch?v=debR0b76Z_A
Полостная операция
Этот метод представляет собой удаление органа с использованием разреза по средней части живота или при косых разрезах в области реберной дуги.
Этот метод позволяет хирургу получить полный доступ к органу и протокам, исследовать, качественно рассмотреть и прозондировать их. Операция показана в тех случаях, если выявлены серьезные воспалительные процессы, сложные поражения желчевыводящих путей, перитонит.
Недостатком данного метода является:
- сильное травмирование;
- длительный срок заживления раны;
- болезненные ощущения;
- более длительный срок восстановления.
Если хирургическое вмешательство прошло с осложнениями, возникает рис появления нарушений в работе внутренних органах и ЖКТ.
Операция включает в себя несколько этапов этапов:
- Пациенту разрезают стенку живота и проводят осмотр пораженного органа.
- Желчный, протоки и артерии, которые снабжают кровью орган клопируют или перевязывают.
- Затем отделяют и извлекают из брюшной области пузырь. Проводят обработку его ложа.
- Накладывают дренажи и проводят ушивание.












