Содержание
- Лечение
- Принципы лечения стеатоза печени
- Стадии развития стеатоза и признаки
- Причины развития стеатогепатоза, его типы
- Что такое жировая болезнь печени?
- Схема лечения
- Диагностические исследования
- Механизмы развития неалкогольного гепатоза
- Причины развития
- Метаболический неалкогольный стеатогепатит
- Основные факторы, провоцирующие развитие стеатоза
- Диагностические методы
Лечение
Лечение стеатоза печени на первой и второй стадиях предполагают не только использование медикаментозных препаратов, но и правильный подход к питанию. Образ жизни также придется подкорректировать, выделяя время для пеших прогулок и адекватных физических нагрузок. Об алкоголе, особенно, если речь идет об алкогольном стеатозе, курении и даже парении больной будет вынужден забыть навсегда.
Если имеется лишний вес – его необходимо сбросить. Снизив калорийность питания, и усилив физические нагрузки можно добиться сжигания жира не только под кожей, но и в печени. Также показано лечение других вероятных причин жирового поражения, например, сахарного диабета.
Согласно утверждению европейских специалистов, для успешного начала лечения важно снизить массу тела на 5%, при некоторых обстоятельствах требуется снизить вес на 10%. Также весьма часто рекомендуется экспериментальный подход к лечению в виде приема Пиоглитазона и витамина Е, причем витамин не назначается больным с диабетом и без результатов биопсии печени
Кстати говоря, Пиоглитазон – препарат, способствующий повышению чувствительности к инсулину. Его используют как экспериментальное средство в лечении только подтвержденного стеатоза, однако истинная безопасность и результативность средства пока не известна, потому как еще изучается в данный момент. Европейские специалисты не рекомендуют использовать для лечения препараты с урсодезоксихолевой кислотой, т.к., в данном случае, средства с желчными кислотами не эффективны и жировая инфильтрация не в состоянии облегчить свое течение, благодаря такому медикаментозному подходу.
Всемирная же гастроэнтерологическая организация выдвигает предложения лечить стеатоз, наряду с диетой и физическими нагрузками, витамином Е или Пентоксифиллином, в качестве средств для остановки роста соединительной ткани.
На основе указанных средств, заграничные специалисты считают лечение успешным, когда:
- улучшается гистологические показатели;
- нормализуется уровень ферментов печени;
- снижается инсулинорезистентность.
Отечественные специалисты в лечении стеатоза печени также делают упор на питании больного и активации его образа жизни. Среди назначаемых средств вполне вероятно, что окажутся:
- Метформин;
- Пентоксифиллин;
- средства с Эссенциальными фосфолипидами;
- препарат с Урсодезоксихолевой кислотой;
- Бетаин;
- препараты с Альфа-липоевой кислотой;
- Тиазолидиндион;
- витамин Е;
- а также препараты с Силимарином и Глицирризиновой кислотой.
Нередко встречается лечение стеноза печени:
- Метионином;
- анаболическими гормональными препаратами;
- а также витамином В12.
Вместе с медикаментозные лечением стеноза печени необходимо проходить физиолечение, в частности, озоновую терапию и лечение ультразвуком.
Озонотерапия при стенозе печени применяется, как иммуномодулятор. Считается, что курс ознотерапии способен действовать, как своеобразный гепатопротектор и запустить процесс естественного восстановления печени. А также лечение печени озоном способно (в малой степени, но все же) разрушать жировые отложения в гепатоцитах.
С целью лечения данного заболевания используются два метода терапии озоном:
- внутривенное введение озонированного физраствора;
- и ректальные инсуффляции.
Лечебные процессы чередуются и длятся по усмотрению врача от недели до трех месяцев и более.
Эффективной при данном заболевании для внутривенного вливания считается концентрация озона 10-20 мг/л. Для ректальных инсуффляций доктор назначит лечебную концентрацию от 5 до 10 мг/л (на 300 или 500 мл).
Тем не менее, на данный момент, стандартных подходов, которыми лечится жировая инфильтрация печени, не разработано, и назначение комбинаций препаратов должно выполняться исключительно лечащим врачом, который, в свою очередь, опирается на собственном опыте лечения заболевания.
Принципы лечения стеатоза печени
Терапия при рассматриваемом заболевании должна быть комплексной — это непременное условие для получения нужного результата
Медикаментозное лечение
Больным назначаются лекарственные препараты, которые способны расщеплять жиры. К таковым относятся:
- липоидная кислота;
- анаболические стероиды;
- метионин;
- витамин В12.
Если отмечается обострение заболевания и больной жалуется на сильные боли в области анатомического расположения печени (правое подреберье), то уместно назначить спазмолитики (например, Но-шпу).
Физиотерапия
Одновременно с приемом лекарственных препаратов следует проводить и физиотерапевтические процедуры:
- нахождение в специальной барокамере;
- обработка организма озоном;
- использование ультразвука.
Диета при стеатозе печени
Так как стеатоз возникает на фоне переизбытка жиров в организме (в частности, в печени), то основную роль в терапии играет коррекция питания. Необходимо:
- исключить из рациона жирную, насыщенную пищу — мясо и рыба должны быть «тощими»/постными, вместо сливочного масла пользоваться растительными жирами и так далее;
- ограничить потребление углеводной пищи — макароны, картофель, выпечка должны присутствовать в меню в минимальном объеме;
- увеличить количество употребляемых овощей/фруктов в свежем виде, а также их производных — соков/пуншей/запеканок/муссов;
- жидкости, выпиваемой за сутки, не может быть слишком мало — оптимальное количество: полтора литра;
- желательно придерживаться молочно-кислой диеты.
Кроме этого, следует запомнить и некоторые правила питания:
- утро начинать со стакана чистой воды (негазированной и не сладкой);
- пищу принимать каждые 2-3 часа, даже если отсутствует чувство голода.
Стеатоз печени должен лечиться в стационаре, если отмечается обострение хронического процесса. Но когда состояние больного стабилизируется, то он отправляется домой — терапия продолжается в амбулаторных условиях.
Прогноз рассматриваемого заболевания достаточно хороший — стеатоз успешно лечится при условии строгого соблюдения назначенной диеты. Исключение составляет только стеатоз тяжелой стадии — уже начинается цирротический процесс в печени и состояние больного неизменно ухудшается.
Но при мощной терапии, при грамотном назначении лекарственных препаратов и работа совместно с диетологом помогут остановить развитие цирроза, значительно улучшится состояние больного.
Стадии развития стеатоза и признаки
В зависимости от того, насколько сильно развита болезнь, появляются звоночки, которые свидетельствуют о том, что в организме есть проблемы. Стеатоз 1-й степени (умеренный вид) характеризуется отсутствием аппетита, слабостью, появлением чувства сдавливания и тяжести в подреберье. Если болезнь достигла 2-й степени, то это может проявляться в виде тошноты, неожиданных болевых ощущениях, снижением иммунитета и т. п. Третья степень характеризуется увеличением печени в размерах (гепатомегалия тоже проявляется таким образом), пожелтением белковых оболочек, появлением кожных высыпаний, а также рвотой с желчью
Крайне важно не запускать болезнь, поскольку она может перерасти в более тяжелую форму вроде цирроза печени
Причины развития стеатогепатоза, его типы
Стеатогепатоз печени чаще всего возникает по двум причинам – злоупотребление взрослыми людьми алкогольными напитками и нарушение липидного и углеводного обмена в организме пациента.
Помимо этого имеется большое количество факторов способных, спровоцировать ожирение печени. Одной из таких причин может являться длительное по времени применение лекарственных препаратов противотуберкулезного и противоракового действия, а также средств используемых при лечении гормональных нарушений.
Указанные лекарственные препараты способны оказывать значительное влияние на состояние организма, отравляя его токсическими соединениями.
Дополнительными причинами развития ожирения могут стать:
- однообразные диеты;
- голодание;
- переедание.
Указанные причины провоцируют нарушения работы ферментативной системы.
К чрезмерному накоплению липидов в печеночной ткани приводят:
- Изменения гормонального фона.
- Ведение малоподвижного образа жизни и употребление большого количества жирных продуктов.
- Наличие хронических заболеваний легких и сердечно-сосудистой системы.
- Нарушения в функционировании поджелудочной железы.
- Болезни щитовидной железы.
В группу риска по развитию ожирения печеночной паренхимы относятся люди, ведущие малоподвижный образ жизни и пренебрегающие соблюдением правил правильного питания, а также употребляющие алкогольные напитки.
Разновидности заболевания и стадии его развития
Существует два вида заболевания – алкогольный и неалкогольный стеатогепатоз.
Алкогольный вид патологии развивается в результате регулярного и частого злоупотребления алкогольными напитками. Печень осуществляет выработку особого фермента, который обеспечивает переработку 90% употребленного этилового спирта.
Указанное химическое соединение в процессе переработки трансформируется в токсическое вещество – ацетальдегид, который обладает способностью накапливаться в железе, что приводит к увеличению объема гепатоцитов.
Такая ситуация провоцирует развитие гепатомегалии. Увеличенные гепатоциты способствуют усилению процессов накопления большого количества липидов, что ведет к развитию алкогольного стеатогепатоза.
Неалкогольный тип недуга развивается по иным причинам, которые не связаны с употребление алкоголя. Недуг не появляется внезапно, его развитие происходит на протяжении длительного периода времени, постепенно трансформируясь в хроническую форму.
При этом не наблюдается выраженной симптоматики, это приводит к тому, что диффузное изменение печени по типу стеатоза выявляется чаще всего случайно в процессе проведения обследования пациента на наличие других заболеваний.
В процессе прогрессирования недуга врачи выделяют три степени:
- очаговый;
- диффузный;
- фокальный.
Очаговый этап развития характеризуется поражением отдельных участков печеночной паренхимы. Скопления жира располагаются только внутри гепатоцитов. Диффузные изменения в печени по типу стеатогепатоза характеризуются поражением всей железы и ее увеличением в несколько раз. Фокальный этап прогрессирования патологии характеризуется формированием в печеночной ткани доброкачественных новообразований.
Изменения в печени и постепенная гибель гепатоцитов приводит к их замещению фиброзной тканью и развитию гепатофиброза.
Что такое жировая болезнь печени?
Здоровая печень не должна содержать жира вообще или содержать его мало. При стеатозе или жировой дистрофии жир накапливаются в клетках печени – гепатоцитах.
Стеатоз оказывает негативное влияние на сердечно-сосудистую систему даже на ранних стадиях. Жировая дистрофия развивается медленно, печень со временем разрушается от токсического отравления и лишнего холестерина. Печень не в состоянии функционировать, когда количество поврежденных клеток достигает критического уровня.
Жирная печень не является проблемой, однако жировая ткань, выделяющая гормоны, способствует стеатогепатиту — воспалительному процессу, который за счет прогрессирования приводит к фиброзу. Это заболевание порождает цирроз печени и необратимые изменения, увеличивая риск рака печени, поскольку печень плохо работает –не обезвреживает, не очищает организм, так как ткань в ней замещается на соединительную.
| Остеопатическое лечение | |
| Прием остеопата — 1 сеанс/1 час | 7000 руб |
Существует классификация Всемирного конгресса гастроэнтерологов. В 1994 году в Лос-Анджелесе были приняты рекомендации специалистами Международной рабочей группы, в соответствии с которыми хронические гепатиты и циррозы печени различают по этиологии, по стадии распространенности фиброза, позволяющие судить о его размерах, степени активности, определяемой биохимическими тестами (активность АЛТ), морфологическими изменениями печени. Жировая дистрофия печени — серьезный диагноз, требующий наблюдения
Важно следить за здоровьем печени и своевременно предотвращать причину заболевания, ведь это единственный орган, который способен восстановиться даже после развития тяжелой болезни.
Чаще всего печеночное ожирение связано с двумя заболеваниями:
- Неалкогольная жировая болезнь печени (НАЖБП).
- Алкогольная жировая болезнь печени или (АЖБП)
Схема лечения
Лечение препаратами врач может назначить, только когда после ряда диагностических мероприятий становится понятно, что это такое, с каким видом стеатоза приходится иметь дело. Жировая дистрофия печени относится к болезням органов пищеварения, поэтому неотъемлемой частью схемы лечения должна быть диета. Таким образом, лечение стеатоза представляет собой комплекс терапевтических мер.
Список препаратов
Сложно однозначно ответить на вопрос, чем сегодня лечат стеатозы, так как строгих специфических схем ведения пациентов с таким диагнозом не разработано. План лечения медикаментами выстраивается на основании учета факторов риска, наличия фоновых состояний и болезней. В стратегии лечения учитываются и виды жировой дистрофии печени – диффузный, локальный или очаговый. Подбор препаратов зависит от терапевтической цели.
Препараты для лечение должен подбирать врач
Таблица 3. Медикаментозное лечение стеатоза
| Цель терапии | Фармакологическая группа |
|---|---|
| Восстановление структурных и функциональных качеств гепатоцитов и их защита от негативного влияния факторов риска | Гепатопротекторные средства |
| Улучшение чувствительности клеток к инсулину | Гипогликемические средства |
| Снижение уровня липидов в крови, снижение веса | Гиполипидемические препараты |
| Повышение устойчивости тканей к гипоксии, улучшении утилизации кислорода, защита гепатоцитов от разрушения при процессах окисления | Антигипоксанты и антиоксиданты |
| Действующие вещества | Фармакодинамика |
|---|---|
| Адеметионин, бетаин, глицирризиновая кислота+фосфолипиды, метадоксин, орнитин, расторопши пятнистой плодов экстракт, масло семян тыквы, урсодезоксихолевая кислота, фосфолипиды | Гепатопротекторы с антидепрессивной активностью обладают антифиброзирующим, антиоксидантным, детоксикационным, нейропротективным и регенерирующим свойствами |
| Метформин, вилдаглиптин | Улучшают функции бета-клеток поджелудочной железы |
| Аторвастатин, розувастатин, фенофибрат, сибутрамин, орлистат и другие | Снижают синтез и концентрацию холестерина (ХС) и триглициридов, способствуют увеличению концентрации высокоплотных фракций ХС, постепенному снижению массы тела |
| Витамины (А, С, Е), Этилметилгидроксипиридина сукцинат, Депротеинизированный гемодериват | Обладают антиоксидантным, анксиолитическим, противосудорожным, антигипоксическим, ноотропным свойствами |
Определить цель и стратегию терапии при стеатозе печени должен специалист.
Соблюдение диеты
Наибольший эффект в лечении стеатоза печени дает соблюдение диеты. Питание при стеатозе следует ориентировать на соблюдение правил лечебного стола № 5, в меню которого исключаются жирные, жареные, острые и соленые, консервированные и слишком сладкие блюда. При ожирении показана диета № 8. Основные принципы питания при стеатозе:
- рацион должен быть полноценным и сбалансированным: белки – 110-130 г, углеводы – 200 -300 г, жиры – 80 г (из них 30% растительные);
- режим питания – дробный (небольшими порциями 5-7 раз в день), ужин не позже, чем за 3 часа до сна;
- температура блюд – приближенная к температуре тела (горячая и холодная пища нежелательна);
- исключается сахар и соль;
- минимальное суточное употребление воды – 1,5 л, не считая жидких блюд и напитков;
- запрещены – жареные и другие блюда, раздражающие слизистую ЖКТ, а также – алкоголь, какао, кофе, каркаде, цикорий, зеленый чай.
Следует понимать, что абсолютное исключение жиров из рациона может усугубить проблему и ускорить жировое перерождение печени. Для постепенной регенерации паренхимы печени необходимо поступление жиров, белков и углеводов в достаточном количестве. Крайне опасны для печени голодание и быстрое похудение.
Можно ли вылечиться народными средствами?
Народная медицина предлагает собственные рецепты на все случаи жизни, но необходимо помнить о том, что эффективность этих методов остается не доказанной. Нельзя рассчитывать, что лечение народными средствами может служить альтернативой полноценной комплексной терапии стеатоза. Лечебники прошлых веков предлагают:
- запаривать горячей водой и съедать по 2 столовые ложки пшеничных отрубей;
- пить настой семян расторопши, цветков ромашки или календулы – 1 столовую ложку сырья залить 200 мл кипятка, настоять 60 минут и употреблять процеженным до еды по 70-100 мл;
- есть кедровые орешки – по небольшой горсточке в день;
- добавлять в пищу куркуму – достаточно 1-2 щепоток.
Любые снадобья следует рассматривать только как дополнительные средства поддержки печени, перед их применением нужно проконсультироваться с врачом.
Диагностические исследования
Чтобы выявить диффузный жировой гепатоз, необходимо провести разнообразные исследования. В первую очередь пациент сдаёт кровь, чтобы выявить концентрацию эритроцитов (красные кровяные клетки). Этот показатель может снизиться при развитии малокровия.
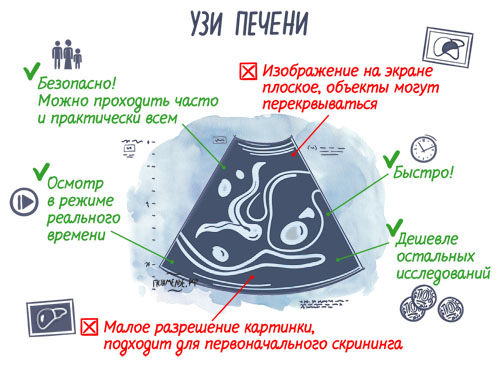
УЗИ и МРТ – это основные методы выявления гепатоза
Кроме того, необходимо исследовать кровь на уровень тромбоцитов и лейкоцитов (белые кровяные клетки). Как правило, при стеатозе уровень тромбоцитов снижается, а белых кровяных клеток и СОЭ (скорость оседания эритроцитов) повышается.
При ДЖГ повышается уровень билирубина, при этом количество альбумина низкое, а концентрация АсАТ (аспартатаминотрансфераза) и АлАт (аланинаминотрансферазы) повышена. Однако эти показатели не являются специфичными, и только с их помощью нельзя поставить диагноз «диффузный жировой гепатоз».
Гепатомегалию выявляют с помощью пальпации, но основное место в диагностике ДЖГ занимает УЗИ и МРТ. Во время ультразвукового исследования можно определить причины патологических процессов, выявить степень поражения. Более подробно о эхографических признаках можно узнать здесь. Кроме того, с помощью УЗИ врач определяет, есть необходимость в проведении инвазивных процедур или нет.
Биопсия – это наиболее информативный метод исследования. С её помощью можно дифференцировать ДЖГ, хронический гепатит С, гранулематоз и неспецифический реактивный гепатит. Во время изучения клеток биоптата под микроскопом можно наблюдать, как печёночные клетки преображаются в жировые. При этом содержимое клеток светлеет, они увеличиваются в размерах, митохондрий повреждённый.
Механизмы развития неалкогольного гепатоза
Чтобы решить, как лечить жировой гепатоз печени, необходимо с уверенностью вмешиваться в метаболические процессы, не нанося новых ударов по другим органам и системам. Для этого нужно знать какие механизмы вызывают накопление жира до такой степени, что под их воздействием страдают гепатоциты.
Под влиянием питания
Гепатостеатоз развивается, когда с пищей поступает значительное количество жиров и углеводов, а печень не справляется с переработкой, выведением. Этому процессу способствует недостаток витаминов, являющихся незаменимыми ферментами в биохимических реакциях. Поэтому к накоплению жиров одинаково склонны как люди, обильно питающиеся жирной пищей, так и голодающие вегетарианцы.
Гормональный фон имеет большое значение при беременности, эндокринных заболеваниях.
При лекарственном гепатозе
Печень — основной орган, обеспечивающий усвоение и проявление ожидаемого лекарственного действия медицинских препаратов. В гепатоцитах происходят процессы биотрансформации в более доступные для организма вещества, обезвреживание токсических составляющих.
Препарат считается лучшим, но дозу нельзя увеличивать
Наиболее опасны по воздействию на печеночные клетки:
- гормональные средства (кортикостероиды, противозачаточные);
- антибиотики;
- противоопухолевые лекарства (цитостатики, подавляющие процесс деления раковых клеток);
- обезболивающие и жаропонижающие нестероидные противовоспалительные препараты.
Они обладают прямым токсическим воздействием на печень. Насколько будет выражена реакция печени заранее трудно предугадать. Поэтому врачи ориентируются на строго оптимальную дозировку и ограниченные курсы назначения. Обычно рекомендуют после лечения меры по поддержке печени.
При болезнях органов пищеварения и операциях
Основным токсическим воздействием на печень обладают шлаковые вещества, скапливающиеся в крови. Продукты распада тканей, непереваренные вещества, поступив в паренхиму требуют срочной переработки и перегружают орган. Подобный механизм характерен для воздействия токсинов и ядов.
При перенесенных травмах, паразитарных инвазиях
В ответ на ушиб в печени нарушается структура паренхимы, образуются кистозные полости, сокращается число работающих клеток. Попадание в печеночный кровоток паразитов формирует абсцессы, воспаление вокруг кист, разрушает гепатоциты.
Наследственные заболевания
Генетически обусловленные ферментопатии вызывают неспособность клеток печени к переработке жиров. Аномалии сосудов, желчных протоков затрудняют питание гепатоцитов, в условиях гипоксии снижаются метаболические процессы.
Причины развития
Если поставлен диагноз жировой гепатоз 1 степени, что конкретно это заболевание вызвало, сможет определить только врач. Все источники развития патологии разделяют на несколько групп.
- Токсический фактор. Длительная терапия некоторыми лекарственными препаратами часто вызывает стеатоз печени. К таким средствам относят те, которые обладают противоопухолевыми, антибактериальными свойствами. Из последних стоит выделить тетрациклины, цитостатики. Также негативно сказываются на состоянии органа гормональные и туберкулостатические препараты. Токсическое воздействие оказывает и алкоголь, особенно, если человек им злоупотребляет в большом количестве и на постоянной основе.
- Нарушение обменных процессов. Жировой стеатоз часто возникает на фоне нарушенных обменных процессов, которые имеют свои источники формирования. Среди них превышение объема продукции гормонов надпочечниками; развитие сахарного типа (2 тип); патологии щитовидной железы.
- Неправильное питание. Если человек не придерживается здорового образа жизни, злоупотребляет вредными продуктами, шансы на развитие гепатоза в будущем увеличиваются в разы. Орган перегружается и теряет способность быстро выводить жиры, которые накапливаются в клетках печени. На возникновение патологии также влияет недостаток питания, что вызывает дефицит полезных витаминов и микроэлементов. Среди иных причин – систематическое употребление фаст-фуда.
- Если среди сопутствующих заболеваний есть панкреатит или колит, это увеличивает риск формирования жировых отложений.
- Гипоксия органа. Недостаточное кислородное питание тканей печени диагностируют у людей, которые страдают легочной патологией или болезнью сердца (в том числе – неполноценностью его функционирования).
Метаболический неалкогольный стеатогепатит
Несмотря на то, что на протяжении длительного периода времени в официальной медицине жировое перерождение печени рассматривалось исключительно как результат злоупотребления алкоголем, в 20-том столетии было установлено, что стеатогепатит может развиваться и у пациентов, не страдающих алкоголизмом и даже не употребляющих алкоголь.
Воспалительные процессы в печени во многих случаях развиваются на фоне нарушения обмена веществ в организме
В частности, оказалось, что воспалительные процессы в печени во многих случаях развиваются на фоне нарушения обмена веществ в организме. Особое значения для возникновения заболевания имеют сбои в углеводном и жировом обмене.
Нарушения работы последнего могут стать фактором развития метаболического стеатогепатита, известного также под названием «жировой печени».
Основными причинами развития метаболического неалкогольного гепатита являются:
- нарушение питания
- хронические заболевания органов пищеварительной системы (в наибольшей мере панкреатит, колит и др.)
- ожирение
- сахарный диабет
- гиперлипидемия
Медицинская статистика свидетельствует о наибольшей частоте развития стеатогепатита на фоне ожирения. Нарушение жирового обмена, которое и приводит к ожирению, провоцирует жировое перерождение печени – состояние, при котором большая часть клеток печени оказывается «защищена» так называемым нейтральным жиром и по этой причине не может выполнять свои функции.
Чем больше клеток оказываются выключенными из работы печени, тем меньшей становится мощность и эффективность работы самого органа, что может иметь очень негативные последствия для организма.
Специфической особенностью клинической картины метаболического стеатогепатита является отсутствие характерных симптомов, указывающих на нарушение работы печени.
Только в тех случаях, когда жировое перерождение печени сопровождается ее обширными воспалениями, могут возникать специфические печеночные боли. В большинстве же случаев заболевание диагностируется случайно, при медицинских обследовании по поводу других проблем со здоровьем.
Если симптомы заболевания проявляются, то выглядят они следующим образом:
- боли в области печени
- ощущение тяжести в животе
- общая слабость
- повышенная потливость на фоне постоянной жажды
Несмотря на бытующее мнение о том, что цирроз печени чаще всего вызван злоупотреблением алкоголя, неалкогольный стеатогепатит является не менее опасным в этом плане – «жировую печень» принято рассматривать как предциррозное состояние.
Основные факторы, провоцирующие развитие стеатоза
Стеатоз провоцирует диффузные изменения в паренхиме поджелудочной железы, чаще всего он носит приобретенный характер. При этом в большинстве случаев виновником развития данного недуга является сам человек, который имеет табачные или алкогольные пристрастия, а также злоупотребляет высококалорийной и жирной пищей.
Ведь именно эти факторы являются раздражителями для поджелудочной железы и провоцируют развитие патологических процессов в ее тканях, что приводит к отмиранию клеток и активизации в организме естественных защитных реакций.
Но при этом нужно отметить, что спровоцировать диффузный стеатоз могут и другие заболевания, в том числе врожденного и наследственного характера. Например, желчнокаменная болезнь, холецистит, панкреатит, аутоиммунные заболевания и т.д.
Лишь в единичных случаях диагностируется врожденный стеатоз. Как предполагают ученые, в данной ситуации его развитие провоцируют различные нарушения на генном уровне, которые, к сожалению, невозможно искоренить.
Чаще всего эта патология выявляется у людей зрелого возраста, при этом он диагностируется в равной степени как у мужчин, так и у женщин старше 60 лет, так как именно в этом возрасте у большинства уже имеется целый «букет» заболеваний, развитие которых связано с возрастными изменениями в организме.

Однако как показывает статистика, последнее время участились случаи выявления стеатоза у людей в возрасте 20-30 лет. И причиной тому является ведение неправильного образа жизни и пренебрежением врачебной помощью при развитии других болезней.
Исходя из этого, можно сделать вывод, что стеатоз может развиться у человека в любом возрасте. И в большинстве случаев он сам становится причиной этого в силу своего неправильного питания и халатности к своему здоровью.
Диагностические методы
Проблема осложняется тем, что печень не болит, поэтому, даже при серьезном поражении, у пациента не возникает жалоб, за исключением чувства тяжести и дискомфорта в правом подреберье, потому что печень увеличена.
Иногда также имеются общие расстройства организма – слабость, повышенная утомляемость. Перед назначением лечения стеатоза печени необходимо пройти обследование, чтобы выявить степень поражения печени, выраженность показателей метаболического синдрома и исключить другие причины поражения печени, например, вирусные.
Рекомендуется периодически проверять состояние печени в целях диагностики потенциальных проблем и таких сопутствующих заболеваний, как: сахарный диабет, гипертоническая болезнь и другие.
МРТ — высокоинформативный метод, который позволяет оценить достаточно небольшие структурные изменения паренхимы печени.
КТ или радионуклидное сканирование назначают для определения очагового стеатоза.
УЗИ брюшной полости позволяет обнаружить жировые скопления, когда их уже больше 30 % от массы органа. Признаками стеатоза при УЗИ считаются неоднородность структуры тканей печени, нечеткость сосудистого рисунка, затухание сигнала и повышенную эхогенность («яркая белая печень»).
Биопсия является гистологической процедурой диагностики жирового поражения печени. Инвазивный анализ печеночной ткани под микроскопом проводится на этапах заболевания, когда другими способами диагностировать невозможно. Среди методов функциональной диагностики -это наиболее достоверный и дорогостоящий. Степень активности хронического гепатита определяется по данным биопсии печени и гистологической оценки тяжести некроза и воспаления в печени
Лабораторные анализы крови с учетом ферментов печени – АЛТ, АСТ, ГТФ, а также контроль таких показателей, как: глюкоза, холестерин, ЛПНП и ЛПВП. У пациентов с неалкогольным стеатогепатитом (НАСГ) АЛТ часто превышает уровень АСТ. В частности, у больных с АЖБП биохимический тест крови показывает уровень АСТ вдвое выше, чем АЛТ.
Признаки хронического употребления алкоголя:
- кожные звездочки на коже лица;
- расширение сосудов и слизистых оболочек кожи;
- эритема запястья – розовые пятна на коже рук;
- гинекомастия– увеличение молочных желез у мужчин;
- увеличение слюнных желез;
- потливость, тахикардия, тремор рук;
- увеличение эритроцитов в крови;
- увеличение ГГТ – фермент печени;
- в крови показатель АСТ больше, чем АЛТ.
Современное оборудование для выбора тактики лечения и прогнозов на выздоровление позволяет не только обнаружить жировую ткань в печени, но и установить количество неработающей жировой и нормальной здоровой ткани в печени в процентном соотношении. В зависимости от результатов обследования врач назначает индивидуальное лечение, так как обменные и гормональные нарушения могут быть выражены по-разному.