Содержание
Диагностика
Поставить диагноз желтухи не сложно – это делают по жалобам пациента, данным анамнеза (истории развития) болезни, результатам дополнительных методов обследования
При этом более важно установить происхождение желтухи. Поэтому может потребоваться консультация смежных специалистов – токсиколога, эндокринолога, гастроэнтеролога, гематолога и так далее
Из анамнеза выясняют следующее:
- что, по мнению пациента, могло стать причиной возникновения желтухи;
- переносил ли недавно больной какие-либо патологии различных органов;
- где работает пациент, не подвергается ли он влиянию патологических профессиональных факторов;
- не наблюдалось ли на больного влияния каких-либо токсинов.
При физикальном обследовании выявляется следующее:
- при общем осмотре – общее состояние удовлетворительное, но может ухудшаться при массивном распаде эритроцитов;
- при местном осмотре – отмечается лимонно-желтый равномерный окрас кожных покровов, видимых слизистых оболочек и склер;
- при пальпации (прощупывании) – при глубоком прощупывании отмечается увеличение селезенки, также может быть увеличена печень;
- при аускультации (прослушивании фонендоскопом) – в случае возникновения поноса выслушиваются усиленные перистальтические кишечные шумы.
При некоторых состояниях, на фоне которых возникла гемолитическая желтуха, возможны нарушения со стороны центральной гемодинамики (кровотока):
- артериальная гипотония – уменьшение артериального давления;
- тахикардия – учащение сердцебиения и пульса.
Инструментальные методы исследования, которые используются в диагностике гемолитической желтухи, это:
- ультразвуковое исследование органов брюшной полости – позволяет выявить увеличение селезенки, а также провести дифференциальную диагностику, так как увеличение данного органа может наблюдаться при целом ряде их заболеваний;
- компьютерная томография (КТ) – компьютерные срезы позволяют оценить с большей точностью состояние селезенки и провести дифференциальную диагностику ее поражения при гемолитической желтухе с другими заболеваниями, при которых может увеличиваться селезенка;
- магнитно–резонансная томография (МРТ) – ее цели те же, что и при проведении КТ, но информативность при изучении мягких тканей выше.
Лабораторные методы исследования, которые привлекаются в диагностике описываемого заболевания, следующие:
- общий анализ крови – обнаруживают резкое снижение уровня гемоглобина и эритроцитов, а также повышение количества ретикулоцитов. Помимо этого обнаруживают эритроциты с формой, которая отличается от нормальной;
- биохимический анализ крови – выявляют увеличение количества свободного билирубина и уменьшение количества гаптоглобина;
- общий анализ мочи – выявляют большое количество уробилиногена;
- анализ кала – выявляют большое количество стеркобилина.
Лечение Гемолитической болезни плода и новорожденного:
Лечение гемолитической болезни новорожденного – достаточно длительная и сложная задача. В тяжелых случаях на первом месте стоят борьба с асфиксией и коррекция ацидоза. Одним из методов лечения тяжелых форм гемолитической болезни новорожденных до сих пор является обменное переливание крови.
Впервые трансфузию эритроцитов при гемолитической болезни новорожденных применили в 1927 г. В тот период переливали кровь, совместимую лишь по системе АВ0, и часто использовали кровь отца. Смертность при данной манипуляции составляла 40%. После открытия резус-фактора и выяснения причин гемолитической болезни новорожденного детям начали переливать резус-отрицательную кровь, что снизило летальность до 30%. В дальнейшем женщин стали родоразрешать на 2-3 недели раньше положенного срока и переливать резус-отрицательную кровь; смертность снизилась до 20%, а после введения в практику обменных переливаний крови смертность составляет около 10%.
Следует отметить, что заменные переливания нередко дают серьезные осложнения, в первую очередь при нарушении техники переливаний. Необходимо использовать только свежую кровь, хранившуюся ни в коем случае не более 4 дней (лучше не более 2 дней). Вводить кровь следует не очень быстро, не быстрее 10 мл/мин. Иногда причиной смерти становится воздушная эмболия. Введение холодной крови может привести к остановке сердца, приступу удушья. Одним из осложнений заменных переливаний может быть синдром диссеминированного внутрисосудистого свертывания, как при массивных переливаниях крови. На первом этапе этого синдрома возможны тромботические осложнения, в том числе тромбозы портальных вен, затем может развиться выраженная кровоточивость с падением уровня тромбоцитов. Недостаточная асептика может вызвать септические осложнения. Как и все переливания, заменные переливания чреваты опасностью сывороточного гепатита. Заменные переливания, спасающие много новорожденных, можно использовать лишь при серьезных показаниях. Для их определения следят за уровнем непрямого билирубина, исследуют его прирост. У доношенных детей прирост, превышающий 5,2 мкмоль/л, а у недоношенных – 1,7 мкмоль/л, требует заменного переливания крови. Следует иметь в виду, что максимальный уровень билирубина при этой форме наблюдается на 3–4-й день болезни. Заменные переливания рекомендуются лишь при повышении уровня билирубина до 250-300 мкмоль/л. Используется кровь группы 0, совпадающая с резус-принадлежностью ребенка.
У доношенных новорожденных гемолитическая анемия, связанная с резус-несовместимостью, часто тяжелее, чем у детей, рожденных за 2-3 недели до срока. Это связано с меньшим количеством резус-антигена на поверхности эритроцитов у недоношенного ребенка. В отличие от резус-конфликта при болезни АВ0 никогда не прибегают к досрочному родоразрешению.
При нетяжелых формах гемолитической болезни новорожденного, связанной как с резус-несовместимостью, так и с несовместимостью по системе АВ0, можно использовать фенобарбитал, активирующий фермент глюкокуронилтрансферазу, необходимый для глюкуронирования билирубина. Иногда фенобарбитал назначают женщине в течение 2 недель до родов, но чаще лечение фенобарбиталом проводят новорожденному с нерезкой гипербилирубинемией в дозе 4 мг/(кг/сут.). В нетяжелых случаях гемолитической болезни новорожденного используется светотерапия. Электромагнитные волны видимой части спектра (420-460 ммк) переводят непрямой билирубин в безвредные, растворимые в воде соединения (дипиролы), которые легко выделяются из организма. Эффективность такой терапии невелика.
Клинические проявления
При гемолитической желтухе клиническую картину определяет основное заболевание, а также скорость и степень гемолиза. Так, последняя может колебаться от небольшой желтушности кожных покровов у больного с атрофическим гастритом до тяжелых гемолитических кризов, спровоцированных отравлением.
Интенсивность желтухи зависит от кровоснабжения органа или ткани. Наиболее сильно окрашиваются:
- кожа;
- конъюнктива глаз;
- внутренняя оболочка сосудов.
Больные с хорошо развитой мускулатурой и слабо выраженной подкожной клетчаткой выглядят более желтушными, чем лица с избыточной массой тела.
Для гемолитической желтухи характерны следующие особенности:
- умеренная желтушность кожи и склер;
- лимонно-желтый оттенок;
- бледность кожных покровов;
- отсутствие зуда;
- нормальные размеры печени;
- увеличение селезенки;
- наличие гемолитических кризов с усилением желтухи;
- темный кал.
В тяжелых случаях к желтухе присоединяются и другие симптомы:
- общая слабость;
- лихорадка;
- головная боль;
- боль в конечностях и др.
При хроническом гемолизе могут образовываться пигментные камни в желчном пузыре, что нередко служит причиной обструктивной желтухи.
Причины заболевания
В большинстве случаев гемолитическая желтуха у новорожденных развивается по причине несовместимости крови матери и ребенка по группе крови или резус-фактору.
К гемолитической желтухе по резус-фактору склонны женщины с отрицательным Rh, которые вынашивают ребенка с положительным Rh. АВО-несовместимость как причина заболевания чаще всего определяется у будущих мам с І группой крови, однако только в том случае, если отцом ребенка является мужчина со ІІ или ІІІ группой крови.
В очень редких случаях причиной заболевания могут быть болезни крови матери и прием некоторых медикаментозных препаратов.
Механизм развития заболевания очень простой: во время беременности резус-антигены ребенка проникают в кровь матери через плаценту. Женский организм начинает воспринимать такие антигены как чужеродное тело и отторгать плод, уничтожая печень, селезенку и костный мозг малыша.
В группу риска при гемолитической желтухе входят беременные женщины с отрицательным резус-фактором, в редких случаях – с первой группой крови
Вероятность развития гемолитической желтухи повышается у женщин, которые ранее подвергались абортам или пережили несколько выкидышей.
Антигены могут начать синтезироваться еще на ранних сроках беременности, угрожая женщине невынашиванием плода и самопроизвольным выкидышем. Однако в большинстве случаев они проявляются непосредственно на последних неделях беременности или во время родов.
Преимущественно гемолитическая желтуха развивается у малышей, рожденных в результате второй, третьей и последующих беременностей матери. У детей первородящих матерей заболевание возникает крайне редко. Провоцирующим фактором в данном случае может стать переливание крови у беременной женщины без учета резус-фактора.
Клиническая картина
Гемолитическая желтуха у новорождённых сопровождается анемией и желтушной окраской кожных покровов. При тяжёлой форме заболевания малыш может появиться на свет уже с кожей желтушного цвета и выраженной отёчностью. К счастью, такая форма встречается довольно редко. Более часто клинические симптомы гемолитической желтухи у новорождённых развиваются в первые же дни после появления малыша на свет. В отличие от физиологической желтухи, клиника развивается раньше и имеет большую степень выраженности.

Различают несколько форм гемолитической болезни новорождённых.
Анемическая форма
Анемическая форма – наиболее лёгкая. Она развивается при непродолжительном воздействии небольшой дозы антител на плод. Клиническая картина этой формы следующая:
- Гемолитическая анемия (не следует путать с железодефицитной). Снижение уровня гемоглобина и количества эритроцитов.
- Бледность кожи и видимых слизистых оболочек.
- Гепатомегалия и спленомегалия (увеличение размеров печени и селезёнки).
- Повышение в периферической крови количества незрелых форм эритроцитов.
Отёчная форма
Отёчная форма гемолитической желтухи является наиболее тяжёлой и развивается при наличии у беременной высоких титров антител к антигенам плода. Такая форма наиболее часто заканчивается летальным исходом. Симптомы отёчной формы следующие:
- Выраженная спленомегалия – увеличение до 12 раз.
- Выраженное увеличение в размерах печени, сердца, эндокринных желез.
- Выраженная анемия.
- Печёночная недостаточность.
- Нарушение проницаемости периферических сосудов.
- Гипоальбуминемия.
- Выраженные периферические отеки всего тела и скопление жидкости в полостях тела.
Желтушная форма
Эта форма гемолитической болезни может развиваться при воздействии антител на достаточно созревший плод. Такой малыш может родиться без внешних признаков болезни, иметь нормальную массу тела и цвет кожных покровов. Развитие клинической симптоматики начинается спустя несколько часов после появления на свет.
Клинические симптомы желтушной формы:
- Появление желтушности кожных покровов в первые часы жизни ребёнка.
- Увеличение размеров селезёнки и печени.
- Увеличение в размерах регионарных лимфатических узлов.
- Гипербилирубинемия.
- В редких случаях –кардиомегалия.
Поскольку печень ребёнка еще функционально незрелая, она не способна утилизировать в достаточной степени непрямой билирубин в крови. Это приводит к разрушению клеток внутренних органов. При поражении нервной системы развивается билирубиновая энцефалопатия. Ее основные клинические признаки:
- Вялость.
- Снижение аппетита – ребёнок плохо сосёт грудь.
- Частые срыгивания и рвота.
- На 4-5 день возможно развитие тонических судорог.
- Нарушения глазодвигательных нервов.
- Нарушения ритма дыхания.
Гемолитическая желтуха – клиника у взрослых
У взрослых гемолитическая разновидность желтухи имеет следующие отличительные черты:
- Кожные покровы и видимые слизистые отличаются умеренной лимонной окраской и бледностью.
- При этой форме не наблюдается кожного зуда.
- Печень и селезенка могут иметь нормальные размеры или быть слегка увеличенными.
- В анализе мочи повышен уровень стеркобилиногена и уробилиногена.
- В крови отмечается ретиулоцитоз и повышение уровня сывороточного железа.
Все остальные биохимические показатели остаются неизменёнными.
Почему возникает желтуха?
Это состояние вызвано высоким уровнем билирубина в крови. Он повышается в результате болезней крови, при которых увеличен распад эритроцитов. Кроме этого, провоцируют развитие патологии сбои в работе печени и нарушения функционирования желчного пузыря и, как следствие, оттока желчи.
Билирубин образуется в момент распада гемоглобина. Выводится из организма с калом. При нарушении цепочки механизма выведения накапливается в организме. Причины развития желтухи:
-
вирусные заболевания;
-
появление паразитов;
-
продолжительный прием лекарственных средств;
-
болезни печени и желчного пузыря;
-
новообразования в печени и желчевыводящих путях;
-
алкоголизм;
-
послеоперационные осложнения.
Механизмы развития
В норме распад гемоглобина происходит в ретикулоэндотелиальной системе с образованием гема и непрямого билирубина. Это физиологический процесс и желтуха при этом не возникает. Однако воздействие различных внешних или внутренних факторов может вызвать ее появление. Обычно это происходит в результате:
- внутрисосудистого или внесосудистого гемолиза (распада) эритроцитов;
- разрушения эритроцитов или их предшественников в костном мозге;
- образования избытка непрямого билирубина;
- синтеза свободного билирубина из негемоглобинового гема в печени, костном мозге.
Непрямой билирубин еще называют свободным или неконъюгированным, он плохо растворим в воде и практически не появляется в моче. Этот билирубин захватывается клетками печени и связывается с глюкуронидом. После этого билирубин становится конъюгированным и выделяется с желчью. Однако при массивном гемолизе клетки печени не могут экскретировать весь захваченный билирубин, вследствие чего часть его возвращается в кровь, где его содержание резко возрастает. Остальная его часть попадает в желудочно-кишечный тракт и выводится в виде стеркобилина.
Методы лечения болезни
Для детей, помимо медикаментозной терапии, лучшее лечение гемолитической желтухи — светолечение (его называют фототерапией). Ребенка помещают под специальную лампу, под лучами ультрафиолета кожа постепенно приобретает нормальный оттенок.
Это происходит потому, что пигмент билирубин под действием такого излучения переходит в водорастворимую форму, а она быстро выводится печенью и почками. Такой метод лечения используется и для взрослых.
Медикаментозная терапия
При лечении желтухи у новорожденных стараются обходиться практически без лекарств. Дело в том, что применение используемых ранее желчегонных средств, Аллохола, витаминов группы В оказалось неэффективным. Другие препараты только ухудшали состояние.
На современном этапе, помимо фототерапии, для детей используется только введение стандартных иммуноглобулинов и описанное ниже обменное переливание крови.
Для взрослых назначаются кортикостероиды, если речь идет об аутоиммунной природе гемолитической желтухи. Также назначаются индукторы ферментов печени. Если гемолитическая желтуха вызвана бактериальной инфекцией, то дополнительно назначаются антибиотики.
Хирургическое вмешательство
При тяжелом течении показано хирургическое лечение. Оно подразумевает спленэктомию, то есть удаление селезенки. Это помогает предотвратить разрушение эритроцитов в синусах этого органа. Такой метод используется для пациентов с наследственными патологиями.
При критическом для ЦНС содержании билирубина проводится обменное переливание крови, что помогает снизить уровень пигмента, восполнить нехватку эритроцитов и предотвратить гипоксию.
Народные средства
При гемолитической форме желтухи народные средства считаются неэффективными. Они не устраняют причин заболевания, но могут поддержать работу гепатобилиарной системы.
Взрослые могут принимать экстракт кукурузных рыльцев или настой — 15 г растительного сырья заливают стаканом кипятка, настаивают в течение 40 минут, фильтруют и пьют по 10 мл каждые три часа. Для новорожденных народные средства противопоказаны.
Диета
Много вопросов вызывает питание детей с гемолитической желтухой. Врачи подчеркивают, что новорожденный с таким заболеванием должен получать адекватное питание, в противном случае уровень билирубина будет расти. Поэтому нужно наладить грудное вскармливание, причем процессы кормления должны быть более частыми и продолжительными.
В материнском молоке тоже содержатся антитела, но они почти сразу разрушаются и вреда не приносят. Но возможность грудного вскармливания в каждом случае определяет врач исходя из состояния матери и ребенка. Малышам с тяжелой формой заболевания питательные вещества могут вводить в виде растворов, в каких-то случаях могут применяться и качественные смеси.
Для взрослых диета означает обильное питье и снижение нагрузки на печень. Это означает, что нужно отказаться от острой, жирной и жареной пищи.
Патогенез
Механизм развития патологии напрямую связан с жизнедеятельностью и функционированием эритроцитов.

- Красные кровяные тельца доставляют кислород органам и тканям. Процесс транспортировки обеспечивается гемоглобином.
- Каждый эритроцит подвергается гемолизу через 120 суток. Освободившийся гемоглобин в результате сложных химических реакций превращается в билирубин – оранжевый пигмент. Первоначально является токсичным, свободным и не растворяется в воде. В комплексе с альбумином передвигается по кровеносному руслу.
- Далее билирубин транспортируется на поверхность печени, где связывается с глюкуроновой кислотой и становится водорастворимым.
- Попадает в желчный пузырь, далее по протокам – в кишечник. Происходит разрыв связи с глюкуроновой кислотой. Под воздействием ферментов преобразуется в уробилиноген. Попадая в толстый кишечник, в процессе окисления превращается в стеркобилин и выводится вместе с калом.
- Другая часть с потоком крови транспортируется в почки и выходит из организма с мочой.
Типы билирубина
В крови циркулирует в 2 состояниях:
- Непрямой образуется после разрушения эритроцитов. В норме концентрация не превышает 17 мкмоль/л.
- Прямой. После связывания с глюкуроновой кислотой теряет токсические свойства, становится водорастворимым и может выводиться из организма. Допустимая концентрация – до 2,5 мкмоль/л.
Общий билирубин – 20 мкмоль/л.
Гипербилирубинемия – это следствие изменения баланса между скоростью формирования и скоростью выведения билирубина.
Побочные эффекты
Побочные эффекты возникают в большем количестве случаев, когда у ребенка слишком чувствительный кожный покров или новорожденный склонен к аллергическим реакциям. Светолечение может вызвать сильную сыпь на коже после воздействия лучей, у меньшего количества новорожденных появляется обильный жидкий стул. Бронзовый оттенок кожи может быть редким побочным эффектом фототерапии. Любые отклонения связаны с накоплением в организме ребенка билирубина (его фотоизомеров). По окончании лечения или профилактики побочные явления проходят, а кожные покровы новорожденного быстро восстанавливаются.
- Источники
- Володин Н.Н., Дегтярева А.В., Мухина Ю.Г., Дегтярев Д.Н. Тактика ведения новорожденных детей с непрямой гипербилирубинемией. ДокторРу. 2009; 1: с. 35-44.
- Таболин В. А. Билирубиновый обмен и желтуха новорожденных. М.: Медицина; 1967, 227с.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Редактор статьи:
Момот Валентина Яковлевна
Специальность: Онкология.
Место работы: Институт экспериментальной патологии, онкологии и радиобиологии им. Р. Е. Кавецкого НАН Украины.
Все отредактированные статьи редактора
Будем признательны, если воспользуетесь кнопочками:
Способы лечения и профилактики гемолитической желтухи
Существуют разнообразные методы лечения гемолитической желтухи у новорождённых детей и у взрослых пациентов:
- В лечении гемолитической желтухи у новорождённых наиболее распространённым методом является фототерапия. С этой целью новорождённого держат под особыми лампами. Они излучают свет, который переводит билирубин в водорастворимую форму. В таком виде гемоглобин гораздо быстрее покидает организм малыша вместе с физиологическими отправлениями. Проводить эту процедуру необходимо постоянно. Перерывы делаются только на время кормления ребёнка.
- Внутривенные капельные инфузии. Ребёнку вводятся солевые препараты или раствор глюкозы, а также белковые растворы или витамины С, Е, А, группы В. Капельные инфузии назначаются в том случае, когда невозможно грудное вскармливание новорождённого.
- При гемолитической желтухе очень часто наблюдается дефицит фолиевой кислоты. В этом случае ребёнку назначают ее препараты.
- В тяжёлых случаях могут быть назначены глюкокортикостероидные препараты.
- Обменное переливание крови может быть назначено при тяжёлом состоянии пациента. Выполняется эта процедура, когда уровень билирубина в крови достигает критического уровня, а количество эритроцитов существенно снижено. Для обменного переливания крови применятся эритроцитарная масса с замороженной плазмой. Обязательным условием при несовместимости по резус-фактору должен быть отрицательный резус-фактор переливаемой крови. Если несовместимость отмечается по группе крови, применяют эритроцитарную массу 1 группы, а плазму такой же группы, как у ребёнка.
- Экстракорпоральные методы дезинтоксикации применяются для выведения из организма новорождённого антител к его белкам, а также для выведения токсических продуктов распада эритроцитов. К таким методам относятся гемосорбция и плазмаферез.
Для новорождённых детей, страдающих гемолитической болезнью новорождённых, очень важно организовать правильное и достаточное кормление. Если ребёнок испытывает недостаток материнского молока, у него может существенно повышаться уровень билирубина
Это связано с послабляющим эффектом, которым обладают молоко и молозиво и благодаря которому из организма малыша быстрее выводятся токсины. В первые две недели молоко от собственной матери при антигенном конфликте может содержать вредные для малыша компоненты. В это время предпочтительнее будет кормление сцеженным молоком от другой кормящей женщины.
После того, как антигены из молока матери исчезают, она может продолжить кормление сама
В это время для кормящей женщины очень важно правильно питаться. В рационе непременно должны содержаться фрукты и овощи, печень и нежирная рыба
Все продукты должны быть свежими и хорошего качества.
Чтобы предупредить возникновение иммунологического конфликта у беременной женщины, в течение всего периода беременности ей может быть введён антирезус-иммуноглобулин. С его помощью можно предотвратить образование антител.
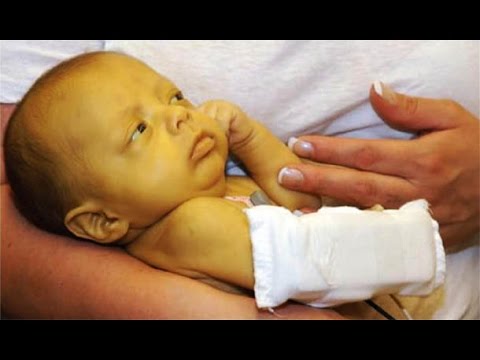
В чем же причина?
Если у матери резус-отрицательная кровь, а у ребёнка резус-положительная, то возникает резус-несовместимость. Из-за этого иммунная система матери эритроциты плода может определить как потенциально опасные, инородные, и начнет вырабатывать антитела против резус-фактора, расположенного на них. Прикрепившись к эритроцитам ребёнка, антитела разрушают их. Причем начинается этот процесс еще в период внутриутробного развития плода и после рождения ребенка продолжается. Если же у плода кровь резус-отрицательная, а у мамы — резус-положительная, то это ситуации не возникает.












