Содержание
- Перспективы и влияющие факторы
- Патогенез
- Цирроз опасен своими осложнениями
- Общие признаки цирроза печени
- Как лечат осложнения цирроза
- Тактика терапии
- Механизм и причины развития заболевания
- Степени и признаки цирроза
- Алкогольный цирроз печени
- Проявления и диагностика
- Лечебный рацион
- Лечение цирроза печени пиявками
Перспективы и влияющие факторы
Сроки жизни при циррозе определяет ряд моментов:
- Причина заболевания;
- Употребление спиртного;
- Активность процесса;
- Наличие атеросклероза и степень сердечной недостаточности;
- Регулярность лечения;
- Состояние иммунитета;
- Сопутствующие инфекции.
При хронических вирусных гепатитах процесс протекает медленно, но необратимо. При рубцовых разрастаниях формируются патологические изменения.
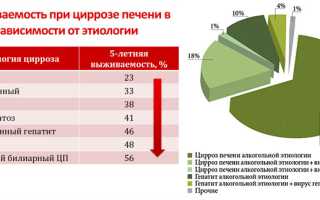
Приведем данные статистики. Неблагоприятный прогноз выживаемости у пациентов, злоупотребляющих алкоголем. При наркомании и хроническом алкоголизме печень разрушается через 2-3 года, что приводит к летальному исходу за счет острого кровотечения, декомпенсационных изменений со стороны сердца, поражения головного мозга. Если пациент на фоне заболевания продолжает пить алкоголь, то смерть возникает внезапно.
При декомпенсированном циррозе за 3 года умирает до 90% людей за счет кровотечения из вен пищевода, печеночной комы.
Общая статистика свидетельствует, что после выявления болезни человек живет до 6 лет. Сроки сокращаются при формировании злокачественных опухолей печени на фоне патологии.
На 2 десятилетия продлевается жизнь пациента при выявлении цирроза в компенсированной или субкомпенсированной стадии. Если проводить грамотное лечение вирусного гепатита, исключить злоупотребление алкогольных напитков, применять восстанавливающие препараты, можно значительно продлить время жизни. При своевременной диагностике заболевания лечение позволяет остановить патологический процесс на начальной стадии.
Прогноз для жизни пациента лучше устанавливать после верификации цирроза по критериям Чайлда-Туркотта:
| Альбумин, г/дл | Билирубин, мг | |
| Класс А | > 3,5 | меньше 2 |
| Класс B – субкоменсированная форма | > 3,5 | 2-3 |
| Класс C – декомпенсация | > 3 | превышает 3 мг |
В третьем случае 20% пациентов живут 5 лет. При анализе статистики цирротических повреждений выявили общий срок всех пациентов – около 7 лет. При компенсированном циррозе 50% больных перешагивают рубеж десятилетия, на 3-4 стадии около 40%. Минимальный срок при циррозе составляет 3 года.
На выживаемость влияют осложнения. Синдром портальной гипертензии характеризуется повышением давления в системе воротной вены. При асците люди живут около 3 лет с частотой > 25%. Сроки снижаются при печеночной энцефалопатии. При данной нозологии встречаются случаи гибели в течение 12 месяцев после установки диагноза.
При выявлении 3-4 стадии энцефалопатии человек проживает до года. Летальный исход наступает до печеночной комы. Смерть от цирроза возможна от следующих причин:
- Внутренние кровотечения из расширенных вен пищевода, кишечника;
- Асцит при переходе в перитонит;
- Печеночная энцефалопатия;
- Биохимические нарушения – падение уровня альбумина до 2,5 мг%, натрия до 120 ммоль/л.
Патогенез

Ткань может уменьшаться после успешного лечения аутоиммунного гепатита, гемохроматоза и гепатита С. Продолжение роста соединительной ткани может привести к циррозу и началу портальной гипертензии. Портальная гипертензия измеряется как градиент давления между синусоидами и венами печени (печеночный градиент давления венозности, HVPG). Для измерения HVPG требуется катетеризация гепатита. Когда градиент давления между портами (синусоидами) и печеночной веной достигает более 10 мм рт. ст., существует риск не специфичности.
Другими осложнениями портальной гипертензии являются асцит, увеличение селезенки с тромбоцитопенией и печеночной энцефалопатией (из-за встряхивания азотистой крови из кишечника в печень). При энцефалопатии страдает мозг, нарушаются психические и неврологические процессы. Цирроз первоначально компенсируется (бессимптомно). Декомпенсированный цирроз включает в себя появление асцита, печеночной энцефалопатии или кровотечения из варикоза. Это происходит ежегодно у 5-7% пациентов с компенсированным циррозом.
При декомпенсированном циррозе биохимический синтез уменьшается, что отражается в увеличении B-PK (INR) и снижении S-альбумина. Нарушение кишечного барьера, нарушение функции макрофага и снижение синтеза комплемента увеличивает распространение инфекции. Низкий S-альбумин, желудочно-кишечные кровотечения и эндоскопия повышают риск заражения.

Декомпенсированный цирроз — это катаболическое состояние, которое приводит к уменьшению мышечной массы, снижению веса и усталости. Увеличение портального давления приводит к высвобождению сосудорасширяющих средств, включая NO (оксид азота), который вызывает артериальную вазодилатацию в артерии нервов и системную циркуляцию с последующим уменьшением эффективного объема артериальной крови. Это приводит к компенсаторному высвобождению вазоконстрикторов из ренин-ангиотензиновой системы и симпатической нервной системы, а также к увеличению уровней антидиуретического гормона (ADH).
Результатом является сохранение соли и воды, что способствует развитию асцита и, в конечном счете, растворению гипонатриемии и гепатерального синдрома.
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Кровотечение. Фиброзные рубцы в печени сдавливают внутрипеченочные кровеносные сосуды, что приводит к повышению давления в сосудах, приводящих кровь в печень, и их расширению. Это называется портальная гипертензия. В расширенных портальных сосудах образуются мешотчатые выпячивания — так называемое варикозное расширение вен. Наиболее часто варикозное расширение вен наблюдается в пищеводе, желудке, прямой кишке. Разрывы таких сосудов приводят к тяжелым и опасным для жизни кровотечениям.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Печеночная энцефалопатия и кома. При прогрессировании цирроза нарушается способность печени обезвреживать токсические вещества. Головной мозг особенно чувствителен к воздействию токсических веществ, в первую очередь аммиака, образующегося в кишечнике вследствие переваривания белковой пищи (так называемые «азотистые шлаки»). В результате наблюдаются расстройства функции центральной нервной системы в виде снижения памяти, замедления реакций, сонливости, заторможенности, дрожания рук, нарушении координации и др. При прогрессировании энцефалопатии развивается опасное для жизни коматозное состояние.
Поэтому пациенты с циррозом печени должны проходить регулярное обследование, направленное на оценку наличия и степени печеночной энцефалопатии, назначение адекватного лечения. Больным рекомендуют придерживаться диеты с различной в зависимости от тяжести нарушения функции печени степенью ограничения употребления животного белка (в основном, красного мяса). Назначаются лекарства, устраняющие запоры и уменьшающие токсичность «азотистых шлаков», препараты, связывающие аммиак в крови, и др.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Первичный рак печени — это злокачественная опухоль, которая, в отличие от метастазов в печень рака других локализаций, развивается непосредственно в ткани печени. Цирроз печени является предраковым состоянием. Наибольший риск рака печени у больных вирусным и алкогольным циррозом печени. После устранения причины цирроза печени риск развития рака печени уменьшается в десятки раз, но все-таки он остается.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( и др.).
Общие признаки цирроза печени
Симптомы цирроза зависят от стадии заболевания. На начальной (класс А) осложнений еще нет. Это идеальное время для устранения причины болезни. В этот период можно сохранить печень и далее вести нормальную жизнь, так как у этого органа большие возможности регенерации.
При прогрессирующем циррозе начинаются осложнения (классы В и С). Живот увеличивается в объеме, появляются изменения в поведении и сознании. Начинают кровоточить десна и нос. Симптомы цирроза у женщин – увеличение молочных желез (гинескомастия) и прекращение менструации.
Появляется повышенная утомляемость, снижение веса, рассеянность внимания, дневная сонливость, бессонница. Пропадает аппетит. В животе появляется ощущение вздутия. Развивается желтуха. Кал и моча меняют нормальный цвет. Отекают голени и начинаются боли в животе.
В брюшной полости копится жидкость. Появляются бактериальные инфекции. Мучают частые головные боли. Симптомы цирроза у мужчин: частично или полностью пропадает половое влечение и увеличиваются грудные железы. Начинают выпадать волосы в подмышечной зоне и на лобке.
При циррозе печень увеличивается или, наоборот, уменьшается. При любом варианте она становится более плотной. Увеличивается размер селезенки. Появляются признаки желтухи и портальной гипертензии. Часто возникает тупая и ноющая боль в районе печени. Она становится сильнее после физической работы или при нарушении диеты.
Появляются зуд кожи, тошнота и рвота. Нарушается стул (запоры или понос). Внешние признаки – это сосудистые «звездочки», покраснение ладоней. Язык приобретает малиновый цвет.
Как лечат осложнения цирроза
Первоначальная цель лечения цирроза — предотвращение опасных для жизни осложнений: кровотечение из варикозного расширения вен пищевода, печеночная энцефалопатия (т.е. дисфункция мозга, связанная с заболеванием печени) или резистентный асцит.
Быстрое развитие асцита, печеночной энцефалопатии или пищеводного / желудочно-кишечного кровотечения – опасные для жизни осложнения. Их необходимо незамедлительно лечить:
- Жидкость при асците удаляется при помощи диуретиков. При большом количестве или неэффективности диуретиков ее можно слить через прокол.
- Воспаление в брюшной полости лечится антибиотиками.
- В случае энцефалопатии применяют стероиды и симптоматическое лечение в виде соответствующей диеты, дополненной витаминами группы В, витаминами С и К. При печеночной энцефалопатии необходимо снизить количество токсинов в крови – больной должен потреблять меньше белка с пищей. Можно снизить белковый обмен за счет увеличения потребления углеводов. Выведение аммиака из кишечника ускоряют с помощью лактулозы.
- Кровотечение из варикозно расширенных вен пищевода останавливают склеротерапией или наложением резиновых лигатур во время гастроскопии. Потеря крови компенсируется введением препаратов крови. Давление в варикозно расширенных венах и риск повторного кровотечения снижается с помощью лекарств.
Пациентам назначается диета с низким содержанием натрия – максимально 3 г в день.
Очень важный элемент профилактики осложнений при циррозе печени — поддержание физической формы. Рекомендуются плавание, ходьба и, по возможности, профессиональная деятельность. Это не только улучшает общее состояние организма, но и положительно влияет на психику.
Тактика терапии
При циррозе на последней стадии лечение должно быть комплексным и направленно на:
- поддержание функций всех органов и систем организма;
- предупреждение возникновения отеков, патологического увеличения селезенки;
- профилактику перехода цирроза в термальную стадию, развития осложнений.
Для этого назначают применение медицинских средств, обязательную диету. При наличии большого количества осложнений или неэффективности традиционной терапии прибегают к хирургическому вмешательству.

Медикаментозное воздействие
Если цирроз перешел в стадию декомпенсации, рекомендуется прием препаратов таких групп:
- гепатопротекторы (Эссенциале, Фосфоглив);
- ускоряющие восстановление тканей (Адеметионин);
- иммуностимулирующие (Задаксин, Тимоген);
- мочегонные (Фуросемид);
- анаболические стероиды (Ретаболил);
- антибиотики (Ципрофлоксацин).
Дополнительно приписывают прием витаминов группы B и препаратов железа, проводят переливание раствора альбумина и плазмы крови. Противовирусные средства при декомпенсированном циррозе не назначаются. Такие препараты ускоряют прогрессирование деструктивных процессов в печени. Это повышает риск развития осложнений и летального исхода.
Лечебный рацион
При циррозе, особенно на последнем этапе его развития, печень почти не способна выполнять свои функции. Поэтому чтобы снизить нагрузку на больной орган, назначается диета. Питание при таком диагнозе должно быть щадящим, но полноценным. Рекомендуется отказаться от:
- мяса и рыбы жирных сортов;
- жареного;
- мучных изделий (свежий хлеб, сдобная выпечка);
- газированных напитков;
- крепкого кофе и чая;
- соленой, копченой, консервированной и острой пищи.
https://youtube.com/watch?v=_hi926Vf3Kk
При циррозе необходимо кушать свежие овощи и фрукты. В рационе должны присутствовать белки. Поэтому рекомендуется кушать нежирную рыбу и мясо. Употреблять можно варенную, запеченную или приготовленную на пару еду. Питаться нужно часто (до 5-6 раз в день), но небольшими порциями. Есть следует в одно и то же время.
Не менее важно при патологии печени соблюдать питьевой режим. Чтобы обеспечить организм достаточным количеством жидкости, необходимо пить воду, соки и компоты из некислых ягод и фруктов
При циррозе нужно строго соблюдать все рекомендации врача. Обязательно следует отказаться от приема алкоголя, табака и медицинских средств, в применении которых нет острой жизненной необходимости (например, противозачаточных лекарств, которые можно заменить барьерными методами контрацепции).
Алина Владимировна, терапевт: «Даже бокал пива противопоказан для тех, кто имеет цирроз легкой степени, вирусный гепатит или другие патологии печени. При всех этих заболеваниях алкогольные напитки, независимо от их количества и процента содержания спирта, под запретом».
Оперативное лечение
Цирроз в компенсированной и субкомпенсированной стадии поддается медикаментозному лечению. Но на последнем этапе развития патологии достичь положительного эффекта от такой терапии удается не всегда. В таких случаях прибегают к хирургическому вмешательству – проводят пересадку печени. Операцию осуществляют, если вероятность того, что самочувствие больного улучшится, достаточно высокая.
Но даже успешно проведенная операция не является гарантией того, что наступит выздоровление: положительный результат наблюдается только у 45% больных. В остальных случаях течение декомпенсированного цирроза заканчивается летальным исходом по причине отторжения пересаженной печени или отсутствия подходящего донора (им может стать только полностью здоровый человек).
Механизм и причины развития заболевания
Цирроз — это следствие длительного течения гепатита. Причинами его возникновения могут быть:
- вирусы;
- паразитарные заболевания: бруцеллез, аскаридоз, токсоплазмоз;
- бесконтрольный или длительный прием медицинских средств;
- употребление наркотиков, алкоголя;
- нарушение работы иммунной системы;
- патологии желчевыводящих путей;
- отравление химическими веществами;
- неалкогольная жировая болезнь печени;
- язвенный колит;
- нарушение обменных процессов: заболевание Вильсона-Коновалова, гликогеноз, гемохроматоз;
- оперативное вмешательство на органах пищеварительной системы.
Цирроз печени развивается постепенно. В зависимости от характера изменений в печени выделяют три стадии заболевания:
- Компенсация. Гепатоциты поражены, но функции печени сохранены. Симптомы выражены слабо или вовсе отсутствуют.
- Субкомпенсация. Количество погибших клеток возрастает. Работа печени нарушена, но не до конца. Проявляются первые признаки цирроза.
- Декомпенсация (т. н. компенсированный цирроз печени). Функционирующих гепатоцитов почти нет. Большая их часть замещена соединительной, рубцовой тканью. Появляется печеночная недостаточность, другие осложнения.
К факторам, провоцирующим прогрессирование цирроза и его переход в декомпенсированную форму, относятся:
- регулярное употребление алкогольных напитков;
- неполноценное и неправильное питание;
- злоупотребление наркотическими веществами;
- плохая экология;
- пренебрежение рекомендациями врача по поводу приема медицинских средств;
- наличие сопутствующих патологий (сердечная недостаточность);
- пребывание в помещении, зоне с высоким риском отравления вредными веществами;
- несвоевременное лечение гепатита.
Цирроз печени может возникнуть у каждого. Но вероятность развития патологии выше у людей, которые:
- перенесли гепатиты форм B и C;
- употребляют алкогольные напитки на протяжении десяти-двадцати лет. Дозировка при этом значения не имеет. Чтобы начал развиваться цирроз, достаточно принимать по рюмке алкоголя в день;
- занимаются самолечением: пьют лекарства без предварительной консультации врача;
- пренебрегают правилами личной гигиены;
- увлекаются наркотическими веществами, табаком.
В группу риска также входят те, у кого есть аутоиммунные заболевания или генетическая предрасположенность к возникновению патологий печени.
Степени и признаки цирроза
Чтобы выделить общие признаки поражения органа, медики классифицируют заболевание по этиологии:
- вирусные;
- билиарный, при нарушениях отвода желчи;
- алкогольный;
- лекарственный, вызываемый употреблением определенного вида препаратов;
- застойный – возникающий при синдромах портальной гипертензии.
Все перечисленные факторы влияют на развитие и течение болезни. Кроме того большое значение имеет образ жизни пациента. Патология крайне опасна осложнениями: возникает замещение здоровой ткани рубцовой, и эти узлы давят на здоровые ткани, кровеносные сосуды – это влечет сбой в работе органа и всего организма в целом.
Стадии цирроза имеют свои собственные признаки и проявления. Всего типов болезни насчитывается 3, однако многие медики выделяют самую последнюю, четвертую. Поговорим обо всем подробнее.
Первая стадия
Называется компенсированной или компенсационной. Характерна слабыми проявлениями ввиду большого количества здоровых клеток. Первая стадия обнаруживается крайне редко, нормальные клетки успевают компенсировать частичную дисфункцию, и у пациента нет яркой симптоматики. Усталость, небольшая потеря веса, разбитость – все списывается на эмоциональные, физические недомогания.
В этот период в печени начинается некроз клеток, поэтому в случае частых проявлений нарушения внимания, снижения концентрации на каком-то процессе, быстрой утомляемости и слабости, следует обратиться к доктору.
Вторая стадия
Субкомпенсированная стадия или вторая степень намного тяжелее 1 степени и проявляется ярче. Признаки такие:
- болезненные ощущения в животе;
- смена цвета кожи – покровы желтеют;
- иногда появляется сильный зуд;
- в брюшной полости скапливается жидкость;
- появляется чувство тяжести;
- иногда поднимается температура до 38 и более градусов;
- часты проявления тошноты и рвоты с примесью желчи;
- снижается аппетит, порция пищи уменьшается;
- кал приобретает светлый тон, а моча темнеет.
Опасность второй степени заболевания печени симптомы которой перечислены в длительном инкубационном периоде. Признаки могут не появиться очень долго, затем патология нередко перерастает в активную фазу обострения и снова перетекает в ремиссию.
Третья стадия
Стадия декомпенсации – последняя, выделяемая большинством медиков. Характеризуется цирроз печени в стадии декомпенсации значительным уменьшением размеров органа. Печень уплотняется, живот раздувается и отягощается все сильными отеками. Цирроз в стадии декомпенсации требует немедленной госпитализации пациента, ни о каком домашнем лечении не может идти речи.
Цирроз печени последняя стадия имеет следующие проявления:
- диарея;
- частая рвота;
- значительной потерей сил вплоть до полного обессиливания;
- резким снижением веса;
- атрофией мышечных волокон рук, ног, межреберных областей тела;
- постоянно высокой температурой.
Кроме того цирроз печени на последней ступени отягощается осложнениями в виде печеночной комы, пневмонии и других патологий.
Четвертая стадия
Это логическое продолжение третьей и если определяется такое заболевание, то вылечить патологию уже невозможно. Процесс необратимый, по сути это терминальная стадия развития, когда пациент пребывает в коматозном состоянии. Печень полностью деформируется, появляется анемия, вследствие чего возможны кровотечения. На фоне поражения печени на последней стадии задевается мозговое вещество, больной часто уже не выходит из коматоза и погибает.
Лечится ли декомпенсированный цирроз печени? Нет. Лечение на данном этапе уже малоэффективно и усилия врачей направлены на поддержание жизненно важных функций в организме больного. Декомпенсированная степень отягощается осложнениями:
- Кровотечения внутреннего характера, вызываемые варикозным расширением вен. Перегруз вен приводит к истончению стенок сосудов. Рвотные позывы, малейшие физические нагрузки могут вызвать разрыв венозных тканей, что приведет к кровотечениям.
- Перитонит. Скопление жидкости в животе (асцит) вызывает развитие перитонита. Это патология, сопровождаемая резкими болями в области живота, сильным ухудшением самочувствия, постоянно повышенной температурой тела.
- Печеночная кома – самое страшное последствие стадии цирроза. Печень полностью перестает работать. Возникающие признаки: спутанность сознания, общая вялость, полное бессилие, желтушность кожных покровов, аммиачный запах изо рта. На фоне патологии появляется коматозное состояние. Происходит полное заражение организма токсинами, так как печень уже не может фильтровать кровь. Аммиак, который синтезируется кишечником, негативно воздействует на дыхательные пути и центры, что приводит к гипервентиляции легких.
Алкогольный цирроз печени
Еще одна очень распространенная форма заболевания – алкогольный цирроз. Симптомы его могут быть ярко выражены, а иногда их нет вовсе длительное время. Они появляются в зависимости от степени поражения печени. Существует три стадии:
- Компенсация. Признаков цирроза почти нет, кроме увеличенной печени. Иногда может появиться слабая тошнота. Наблюдается общая слабость в теле и быстрая утомляемость.
- Субкомпенсация. Ухудшается аппетит, резко снижается вес тела, появляется тошнота и рвота.
- Декомпенсация. Полное истощение организма, начинаются печеночная недостаточность и желтуха. Появляются все осложнения при циррозе и портальная гипертензия. В брюшной полости скапливается жидкость (асцит). Он с трудом поддается лечению. Отмечается повышенная кровоточивость. Могут возникать приступы расстройства сознания. Часто дополнительно возникает бактериальная инфекция. У всех пациентов появляется гепатомегалия, у четверти – спленомегалия.
Когда прогрессирует алкогольный цирроз печени, признаки и симптомы ярко проявляются и внешне. Наблюдается расширение сосудов носа. Околоушные железы заметно увеличиваются в размерах. Черты лица становятся одутловатыми.
Из-за воздействия этанола начинается внутреннее повреждение органов. Могут появиться невриты, панкреатит, мастопатия, энцефалопатия и другие заболевания. Наблюдается атрофия мышц, в частности в плечевом поясе.
Проявления и диагностика
Заподозрить наличие цирроза на раннем этапе его развития сложно. Симптомы проявляются по мере прогрессирования патологических процессов в печени.

Основные признаки цирроза в стадии декомпенсации:
- уменьшение аппетита или полное его отсутствие, снижение веса, общая слабость, головокружение, сонливость, местное повышение температуры тела;
- пожелтение слизистых, склер, кожи, темные пятна, сосудистые звездочки на теле, покраснение кожи рук (на ладонях), сухость, зуд кожи (его интенсивность усиливается ночью), синяки, кровоподтеки, расширенные внутренние вены, капилляры на лице; глянцевая, с красным оттенком поверхность губ и языка;
- нарушение работы пищеварительной системы, тошнота, сопровождающаяся рвотой, изжога, диарея, запоры; горечь во рту;
- сильные, приступообразные боли в области правого подреберья;
- дисфункции почек, органов половой системы;
- увеличение живота, увеличение селезенки; изменение структуры и объема печени;
- потемнение мочи, осветление стула;
- нарушение координации движений, ориентации в пространстве, спутанность сознания, депрессия;частая смена настроения, тремор конечностей, чрезмерная раздражительность, тревога без видимой на то причины.
Для подтверждения диагноза, определения тяжести патологии необходимо комплексное обследование. Сначала врач собирает анамнез и жалобы больного, осматривает его (оценивает состояние кожи и слизистых, размер печени). После этого назначаются лабораторные и инструментальные методы обследования:
- Общий Анализ Крови. Подтверждают патологию выраженная анемия, высокий уровень лейкоцитов, повышенные показатели СОЭ.
- Исследование мочи. Подтверждают патологию присутствие белка, эритроцитов (у здорового человека они отсутствуют), лейкоцитов, цилиндров и уробилина.
- УЗИ брюшной полости. Подтверждают патологию увеличенная или уменьшенная печень; ее структура неоднородная — есть мелкие или крупные узлы. Изменение размеров селезенки (они увеличиваются).
- Расширенный анализ крови. Подтверждают патологию высокий уровень прямого и общего билирубина, щелочной фосфатазы, АСТ и АЛТ, гамма-ГГТ и специфических печеночных ферментов.
- Лапароскопия. Подтверждают патологию маленькие, большие или смешанные узлы; деформация правой доли органа (она намного меньше по сравнению с левой).
Что такое гемангиома печени и чем она опасна
Окончательный диагноз ставят только после исследования печеночных тканей, взятых при биопсии. Если цирроз находится в стадии декомпенсации, количество фиброзных клеток и гепатоцитов одинаковое или количество первых намного выше.
Лечебный рацион
При циррозе, особенно на последнем этапе его развития, печень почти не способна выполнять свои функции. Поэтому чтобы снизить нагрузку на больной орган, назначается диета. Питание при таком диагнозе должно быть щадящим, но полноценным. Рекомендуется отказаться от:
- мяса и рыбы жирных сортов;
- жареного;
- мучных изделий (свежий хлеб, сдобная выпечка);
- газированных напитков;
- крепкого кофе и чая;
- соленой, копченой, консервированной и острой пищи.
При циррозе необходимо кушать свежие овощи и фрукты. В рационе должны присутствовать белки. Поэтому рекомендуется кушать нежирную рыбу и мясо. Употреблять можно варенную, запеченную или приготовленную на пару еду. Питаться нужно часто (до 5-6 раз в день), но небольшими порциями. Есть следует в одно и то же время.
Не менее важно при патологии печени соблюдать питьевой режим. Чтобы обеспечить организм достаточным количеством жидкости, необходимо пить воду, соки и компоты из некислых ягод и фруктов
При циррозе нужно строго соблюдать все рекомендации врача. Обязательно следует отказаться от приема алкоголя, табака и медицинских средств, в применении которых нет острой жизненной необходимости (например, противозачаточных лекарств, которые можно заменить барьерными методами контрацепции).
Билиарный панкреатит: что это такое, лечение, диета
Лечение цирроза печени пиявками
Лечение цирроза пиявками рекомендовано, но применяется только под наблюдением врача. Так как необходимо постоянно отслеживать состояние крови больного и симптомы цирроза. Чем раньше начато такое лечение, тем эффективнее будет результат.
Для одной процедуры требуется от 4 до 8 пиявок. В основном их делят на несколько приставок. Как только пиявки начинают свободное сосание, они снимаются. Такие процедуры проводят дважды в неделю. Потом по одному сеансу раз в 7 дней. Всего назначается 12 процедур.
Повторный курс проводятся с интервалом в 2-3 месяца. Общий курс лечения довольно длительный. Поэтому в рацион больного необходимо включать продукты с высоким содержанием железа (кроме мяса).