Содержание
- Фитотерапия
- По каким правилам составляется меню.
- Основы лечения
- Диагностика
- Общая информация о патологии
- Причины развития холецистопанкреатита
- Симптомы панкреатита и холецистита
- Лечение жёлчекаменной болезни
- Почему при камнях в желчном развивается воспаление в поджелудочной?
- Хирургическое лечение
- Диагностика
- Характерные признаки болезни
- Рекомендации и прогноз
Фитотерапия
Рецепты лекарственных средств от холецистита
Сейчас узнаете, как лечить холецистит травами:
- В одинаковом количестве (по 1 столовой ложке) смешать такие сухие травы: полынь, мяту, тысячелистник, плоды фенхеля, бессмертник. Залить подготовленную смесь кипящей водой (0,5 л), настаивать 8 часов. Это травяное лекарство принимать в течение дня, пить небольшими глотками.
- Смешать цветки бессмертника (1 ч. л.), листья трифоля (1 ст. л.) и мяту (1 дес. л.). Залить эту смесь кипятком (0,5 л), прокипятить 10 минут на слабом огне. Принимать по 100 мл до еды 3 раза в день. Принятый отвар поможет убрать воспалительный процесс, улучшить работу ЖКТ, ликвидировать симптомы холецистита.
Рецепты травяных сборов от панкреатита
Пришло время узнать, как лечить панкреатит травами. Популярными сборами от панкреатита являются:
- Смесь тысячелистника, бессмертника, зверобоя, мяты, фенхеля, шиповника. Все травы перемешать (брать по 10 г каждого компонента), взять 1 столовую ложку фитосбора, залить ее кипятком (0,5 л), настаивать 12 часов. Лучше всего настаивать лекарственный сбор в термосе. Потом процедить и пить по 150 мл 3 раза в день за полчаса до еды.
- Такое заболевание, как панкреатит успешно лечат при помощи сбора, для которого понадобятся такие компоненты: корень девясила, зверобой, календула, лопух, полынь, ромашка, полевой хвощ, череда, листья шалфея. Этих ингредиентов взять по 1 столовой ложке. Все компоненты перемешать, залить кипятком, настаивать и принимать точно так же, как и в предыдущем пункте.
Принимать лекарственные травяные сборы можно только тогда, когда у человека уверен нет аллергической реакции на травы. Также нужно знать, что некоторые сборы могут вызывать запоры или диарею, другие – понижать или повышать давление. Поэтому фитотерапию должен назначать только доктор.
Принципы лечения, точно так же, как и симптомы холецистита, панкреатита имеют много общего. При правильном своевременном лечении можно обойтись без консервативной терапии. С помощью комплексного лечения: лекарственных препаратов, соблюдения диеты, прохождения фитотерапии процесс выздоровления наступит очень быстро.
https://youtube.com/watch?v=RBl2Fgtzw2o
https://youtube.com/watch?v=ABOJxDQ3A7I
По каким правилам составляется меню.
Грамотно подобранное питание при жкб и панкреатите поможет не только улучшить состояние, но и полностью избавиться от недуга. Меню для диеты №5 составляется на основании определенных правил:
- Дробное и частое питание, то есть кушать необходимо 5-6 раз в день. Это облегчает работу органов и предотвращает застой желчи.
- Раздельное питание один из главных принципов диеты. Это может быть овощной салат с растительным маслом и фрукт на один прием пищи.
- Использование исключительно полезных продуктов при сбалансированном соблюдении меню.
Все блюда, которые подлежат термической обработке, должны быть приготовлены обязательно на пару или сварены. Недопустимо есть жареную, соленую, горькую и кислую пищу. Если боли очень сильные необходимо употреблять теплые блюда от 18-60°С. Очень холодная и очень горячая пища может усугубить течение болезни.
Основы лечения
Подход к лечению панкреатита различается в зависимости от формы болезни. При острой тяжелой форме панкреатита, когда есть боль и постоянная рвота, пациента госпитализируют. При хронической болезни и при отсутствии рецидивов госпитализация не требуется, врачи борются с причиной болезни с помощью препаратов.

После поступления в стационар с острым панкреатитом пациента не кормят, как правило, в течение первых 48 часов. В желудок вводится зонд, который удаляет его содержимое. Если есть осложнения (кровотечение, острая кишечная непроходимость, нагноение и др.), пациента направляют на операцию.
Далее врач назначает различные лекарственные препараты, чтобы уменьшить нагрузку на железу, снизить боль и предотвратить развитие инфекции.
При панкреатите жизненно необходим контроль выработки поджелудочной пищеварительных ферментов. Отсутствие питания через рот в первую неделю после снятия приступа — самый эффективный способ такого контроля. Поэтому используют парентеральное питание, то есть внутривенное введение инфузий через капельницу, или энтеральное, при котором питательные смеси вводятся через зонд.
Панкреатит может протекать с осложнением в виде отмирания части поджелудочной или органа целиком (панкреонекроз). В этом случае врачи придерживаются консервативного метода лечения с помощью медицинских препаратов. При инфицированном панкреонекрозе обязательно применение антибиотиков. Если же консервативное лечение не помогает и у пациента прогрессирует полиорганная недостаточность, нагноение, панкреонекроз или рак поджелудочной, назначают операцию.
На первом этапе врачи предпочитают минимизировать хирургическое вмешательство в организм. Сначала проводят пункцию и дренирование поджелудочной и забрюшинного пространства. Для этого с помощью небольших надрезов внутрь вводят специальные трубки (дренажи), которые удаляют лишнюю жидкость и промывают полость специальными растворами.
При более тяжелом состоянии пациента и распространенном поражении железы прибегают к альтернативной тактике лечения, которая включает:
- лапаротомию, то есть наружное дренирование, при котором делают разрезы брюшной стенки,
- резекцию железы или удаление ее целиком.
Удаление железы — крайняя мера, к ней прибегают в ситуации, когда орган уже не восстановить. Жить без железы можно, но придется искусственно поддерживать ее функции: принимать инсулин, ферментные препараты и соблюдать очень строгую диету.
Как справиться с приступом панкреатита?
Главная задача при появлении резкой боли — обеспечить железе холод, голод и покой. Нужно ничего не есть и немедленно обратиться к врачу. Для снятия воспаления на живот нужно положить холодный компресс.
Диагностика
Для подтверждения диагноза «панкреатит», помимо анализа жалоб, истории болезни, осмотра пациента, врачи используют методы лабораторной и инструментальной диагностики.
Анализы
В анализе крови при тяжелом воспалительном процессе в железе выявляются неспецифические изменения: увеличение числа лейкоцитов, повышение СОЭ. Такие нарушения регистрируются при остром течении и в трети случаев обострения болезни. У остальных пациентов изменений в анализе крови нет.
Главный биохимический признак болезни – появление в крови и моче большого количества фермента, необходимого для расщепления крахмала. Это фермент амилаза; при исследовании мочи его называют диастазой. Кроме этого, нарастает концентрация и других панкреатических ферментов: липазы, фосфолипазы А2, трипсина, эластазы.
Дополнительные биохимические признаки панкреатита:
- увеличение содержания билирубина и трансаминаз;
- нарастание уровня фибриногена – признак усиления свертываемости крови;
- повышение концентрации глюкозы и мочевины.
Обнаружение ферментов в крови наблюдается при остром течении болезни и обострении хронической формы патологии. У многих больных анализы остаются в норме. Поэтому основная роль в диагностике заболевания, особенно его хронических форм, принадлежит инструментальным исследованиям.
Дополнительное значение для выявления внешнесекреторной недостаточности, то есть нехватки пищеварительных ферментов, имеет копрограмма – исследование кала. В фекалиях обнаруживаются мышечные волокна, нейтральные жиры, крахмальные зерна.
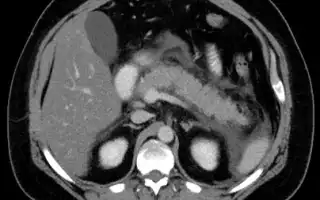
Инструментальные методы
Для диагностики острого панкреатита преимущество имеет компьютерная или магнитно-резонансная томография. Они дают возможность обнаружить разрушение железистых клеток, отек тканей. Подтверждают диагноз путем лапароскопии.
Методы диагностики хронического воспаления поджелудочной железы:
- рентгенография: выявляются мелкие скопления кальция в панкреатических протоках;
- УЗИ: у 70% больных определяется повышение плотности ткани, неровные очертания, изменение размеров, деформированные протоки;
- компьютерная томография: полезна при псевдоопухолевой и кистозной формах болезни и для диагностики злокачественной опухоли;
- МРТ: помогает в диагностике фиброза железы, то есть диффузного разрастания в ней соединительной ткани;
- магнитно-резонансная холангиопанкреатография: неинвазивный метод без лучевой нагрузки, позволяющий создать подробное изображение общего желчного и панкреатических протоков, полезен для обнаружения конкрементов, пороков развития;
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) – исследование, включающее наполнение протоков железы контрастом через введенный в 12-перстную кишку эндоскоп и тонкий катетер; показано лишь в тяжелых случаях заболевания и подозрении на рак;
- эндоскопическая ультрасонография – современный метод УЗИ в комплексе с эндоскопией, информативен для диагностики мелких конкрементов и опухолей;
- ЭФГДС – эндоскопическое исследование пищевода, желудка и 12-перстной кишки для выявления сопутствующих заболеваний – рефлюкс-эзофагита, язвенной болезни, дуоденита;
- ангиография – введение контраста для изучения сосудистой сети органа, обычно проводится при одновременном увеличении селезенки для исключения портальной гипертензии.
Общая информация о патологии
Появление камней в поджелудочной железе, является довольно таки редкой патологией, возникающей вследствие развития хронической формы панкреатического заболевания и резкими изменениями в процессах обмена веществ. Интенсивное отложение солей кальция в полости поджелудочной железы способствует формированию камней, которые обеспечивают блокировку выхода вырабатываемых железой ферментативных компонентов, что ведет к их активации в полости железы и развитию некротического процесса на фоне само переваривания данного органа.
Кроме тех камней, которые формируются в полости поджелудочной, есть еще и те, которые могут формироваться в полости желчного пузыря, вызывая развитие желчекаменной болезни. Образование камней в области просвета желчного пузыря либо в его протоках способствует развитию воспалительного процесса острого либо хронического характера течения, именуемого как калькулезный холецистит.
Развитие острой формы калькулезного холецистита происходит вследствие продолжительного течения жёлчекаменной патологии, которая на фоне длительной непроходимости желчного протока вызывает развитие воспаления стенок желчного пузыря. Это обусловлено тем, что в его полость проникают инфекционные микроорганизмы из других органов на фоне снижения антисептического свойства желчи. В тоже время развитие инфекции может стать причиной нарушения работоспособности мышечных оболочек самого пузыря либо его протоков, вызывая дисфункцию билиарного тракта.
Образование камней в полости поджелудочной железы происходит далеко не у каждого пациента с развитием желчекаменной болезнью, или хроническим панкреатитом. Их механизм образования до сих пор тщательно не раскрыт, но многие специалисты выделяют ряд провоцирующих факторов, при наличии которых вероятность образования камней повышается в несколько раз:
- повышенный уровень концентрации в желчи такого вещества, как билирубин;
- большое количество лишних килограммов;
- сидячий образ жизнедеятельности;
- возрастной показатель, обычно камни начинают формироваться у людей, старше 40-45 лет;
- развитие сахарного диабета;
- патологические изменения в функциональности печени;
- наследственная предрасположенность.
Образование билирубиновых, или как их еще называют холестериновых, камней в желчном пузыре происходит чаще всего у следующих категорий лиц:
- у людей с тяжелейшим заболеванием печени либо крови;
- у девушек, старше 20-25 лет, особенно в период беременности;
- у сильной половины человечества, которые старше 60-65 лет;
- при наличии большого количества избыточного веса;
- у тех, кто садится на строгий диетический режим питания и сбрасывает огромное количество килограммов за небольшой промежуток времени;
- от приема противозачаточных и снижающих уровень холестерина в крови, медикаментов.
Рассмотрим подробнее, как связана желчекаменная болезнь и воспаление поджелудочной железы.
Как уже было сказано, поджелудочная железа и желчный пузырь взаимосвязаны посредством близкого расположения друг к другу и выполнения схожих функций. И действительно, ведь панкреатический проток железы впадает в тоже отверстие 12-ти перстной кишки, что и проток желчного пузыря в той области, где располагается Фатеров сосок. В большинстве случаев, оба протока сливаются в один и впадают в одно отверстие соска, но возможны случаи, когда каждый проток впадает в отдельное отверстие 12-ти перстной кишки, тогда и вероятность взаимодействия двух протоков максимально снижена.
Объединившиеся два протока взаимодействуют друг с другом на постоянной основе. Поэтому, когда происходит выталкивание камня из полости желчного пузыря, он свободно проходит по желчевыводящему протоку и застревает в месте слияния протоков в области Фатерова соска, так как именно эта зона является самым узким местом прохода в полость кишечника среди всех желчевыводящих путей.
Выработка панкреатических ферментов поджелудочной железой и желчи печенью сохраняется на прежнем уровне. Поэтому эти жидкости, проходя по протокам, не имеют возможности выйти в кишечник для принятия участия в пищеварительных процессах, так как проход в кишечник закрыт камнем. Это приводит к повышению давления в протоках, что вызывает их разрыв. Вся содержимая в протоках жидкость попадает на ткани поджелудочной железы.
Причины развития холецистопанкреатита

Чаще всего, спровоцировать развитие патологии может неправильное питание, злоупотребление алкоголем и курение, а также бесконтрольное, длительное применение различных лекарственных препаратов.
Причины возникновения холецистопанкреатита:
- желчнокаменная болезнь;
- глистная инвазия;
- инфекционные заболевания;
- онкологические новообразования;
- гепатиты;
- язвенное поражение желудка или тонкого кишечника;
- сахарный диабет;
- грибковые инфекции;
- воспаление желчного пузыря;
- нарушение обмена веществ.
Нередко, данное заболевание возникает на фоне постоянного стресса или хронической бактериальной инфекции (гайморит или кариес). Бывают случаи, когда холецистопанкреатит диагностировали у детей, из-за неправильной формы желчных протоков или врожденной патологии органов пищеварения. У женщин во время беременности, может возникнуть незначительное опущение органов брюшной полости, что приводит к застою желчи и развитию заболевания.
Симптомы панкреатита и холецистита
Симптомы панкреатита и холецистита схожи, и первое, что заставляет обратить на себя внимание — сильная, приступообразная боль в правом подреберье, в эпигастрии. Боль может иррадиировать, т.е
распространяться в область правой лопатки. Панкреатит в острой форме характеризуется болями в области спины.
Симптомами панкреатита являются повышение температуры, ухудшение общего состояния, слабость, различные диспепсические расстройства — тошнота, отрыжка, диарея, метеоризм. Отмечается потеря веса, резкое снижение аппетита.
Поэтому при обращении к доктору в плане диагностики интерес представляет не только панкреатит, но и холецистит. Этим и объясняется перечень анализов — лабораторные анализы крови, мочи, кала и визуальных методов исследования — УЗИ, рентгенография и др.
Лечение жёлчекаменной болезни
Лечение жёлчекаменной болезни только хирургическое. Консервативное лечение, прием жёлчегонных препаратов способствует миграции конкрементов из жёлчного пузыря в общий жёлчный проток и может вызвать острый билиарный панкреатит и механическую желтуху.
В зависимости от доступа и используемого оборудования холецистэктомия может быть выполнена открытым способом, лапароскопическим – через проколы в передней брюшной стенке и роботическим методом с использованием аппарата DaVinci. Каждый метод имеет свои показания и ограничения.
Холецистэктомия из открытого доступа, данный вид оперативного вмешательства показан при наличии противопоказаний для выполнения лапароскопической холецистэктомии. Такие, как тяжелая сердечно-сосудистая или дыхательная недостаточность, спаечная абдоминальная болезнь, наличие внутренних билиодигестивных свищей, синдрома Мириззи.
Лапароскопическая холецистэктомия является золотым стандартом в лечении жёлчекаменной болезни. Этот метод малотравматичен, обеспечивает отличную визуализацию и функциональность. Современное высокотехнологичное оборудование позволяет снизить риск интраоперационных осложнений.
Одним из вариантов лапароскопической операции является роботическая холецистэктомия с использованием аппарата DaVinci. Позволяет с ювелирной точностью произвести выделение внепеченочных жёлчевыводящих путей, тем самым обезопасив пациента от грозного осложнения – пересечения общего жёлчного протока.
Особые категории пациентов
Особое внимание требуется пациентам пожилого и старческого возраста. Множество сопутствующих заболеваний могут стать причиной отказа от планового хирургического лечения в пользу хирургического лечения «по жизненным показаниям» в других клиниках
В нашей клинике накоплен большой опыт оказания помощи пациентам старшей возрастной группы. После предоперационного обследования и подготовки пожилые пациенты могут рассчитывать на выполнение хирургического пособия.
Повышенного внимания требуют пациенты, страдающие сахарным диабетом с высоким индексом массы тела. На фоне сахарного диабета значительно снижены репаративные возможности организма, что наряду с выраженным болевым синдром и длительным постельным режимом может привести к ряду нежелательных осложнений.
У обеих групп пациентов лапароскопическая холецистэктомия является операцией выбора, т.к. малоинвазивный доступ позволяет значительно снизить хирургическую травму, значительно ускорить процесс активизации пациента. Как правило, вставать с кровати можно через 3-4 часа после операции. Благодаря ранней активации значительно снижается риск развития сердечно-сосудистых осложнений, спаечной абдоминальной болезни. Использование специальных удлиненных инструментов позволяет выполнять лапароскопическую операцию пациентам с индексом массы тела более 40 кг/м.
Как выполняется лапароскопическая холецистэктомия?
На фотографиях подробно показаны этапы лапароскопической холецистэктомии.
На снимке запечатлен этап мобилизации шейки жёлчного пузыря, выделения ее из сращений с двенадцатиперстной кишкой.
На этом снимке, при помощи лапароскопического инструмента вскрыта брюшина в области шейки жёлчного пузыря и выполняется мобилизация пузырного протока.
На этом снимке выделен пузырный проток и на него наложена клипса.
После наложения двух клипс на остающуюся часть пузырного протока и одной на уходящую, можно выполнять его пересечении.
После пересечения пузырного протока выполняется выделение и клипирования пузырной артерии.
Теперь, когда пузырная артерия пересечена, остается только отделить жёлчный пузырь от ложа и извлечь из брюшной полости.
На этом снимке показано отделение жёлчного пузыря от ложа в области шейки. Кажущаяся простота выполнения требует очень аккуратной работы, чтобы избежать повреждения печени.
Финальный этап операции. Жёлчный пузырь отделяется от ложа и извлекается из брюшной полости.
Почему при камнях в желчном развивается воспаление в поджелудочной?
Желчнокаменная болезнь, как следует из названия, характеризуется образованием камней в желчном пузыре. Как камни различаются по составу, можно ли их растворить и избежать удаления органа, мы рассказывали ранее. Из наших статей вы знаете, что камни могут прийти в движение. Триггером обычно служит жирная, острая или солёная пища, алкоголь, стресс, а также резкое похудение.
Камень может застрять в желчном протоке, а может дойти до места соединения c протоком поджелудочной железы. Если ситуация развивается по второму сценарию, то происходит следующее. Желчь и панкреатический сок продолжают выделяться в ответ на поступление пищи, несмотря на то, что двигаться им некуда. Поэтому постепенно «атмосфера в протоках накаляется». Пищеварительные ферменты начинают работать прямо внутри поджелудочной железы и повреждают её. Развивается воспалительный процесс – острый панкреатит.
Острый панкреатит, как, впрочем, и обострение желчнокаменной болезни, – это опасные для жизни состояния. Они сопровождаются ярко выраженными симптомами, которые человек не в силах терпеть: сильной болью, рвотой, повышением температуры.
Хирургическое лечение
Больным с обструктивным хроническим панкреатитом при неэффективности эндоскопической терапии рекомендуется хирургическое лечение для уменьшения длительной боли.
Существует несколько хирургических облегчающих процедур:
- Холедоходуоденостомия или Y-анастомоз по Ру показано больным с хроническим панкреатитом и стенозом желчевыводящих путей;
- Резекция поджелудочной железы показана пациентам с обструкцией желчевыводящих путей, связанной с сильными болями в животе и выраженным фиброзом поджелудочной железы;
- У пациентов с обструкцией желчевыводящих путей, связанной с псевдокистой поджелудочной железы, дренирование псевдокисты может быть достаточным для уменьшения обструкции;
- Эмболизацию псевдоаневризмы проводят больным хроническим панкреатитом с сосудистыми осложнениями и кровотечением;
- Если кровотечение продолжается и носит массовый характер, выполняют панкреатодуоденальную резекцию и перевязку сосудов;
- Тотальная резекция поджелудочной железы рекомендуется только некоторым пациентам с рефрактерным хроническим болевым синдромом, если другие методы уже исчерпаны.
Диагностика
Анализ крови позволит поставить более точный диагноз
Несвоевременное обнаружение болезни чревато развитием серьезных осложнений, вплоть до паралича конечностей, в результате поражения нервной системы. Лечение назначается врачом после полного обследования и установления диагноза. При первых же симптомах заболевания, необходимо обратиться к специалисту. Он назначит обязательные лабораторные исследования: общий и биохимический анализ крови, анализ мочи, кала.
Иногда, для уточнения диагноза, может потребоваться МРТ, УЗИ органов брюшной полости, КТ, ЭКГ и рентгенография желчного пузыря, с применением контрастного вещества (холицестография).
Осложненное течение болезни диагностируется с помощью колоноскопии, ФГДС и холангиографии (исследования желчных протоков). Дополнительно проводят забор крови для определения гормонального фона и биопсию. Только после окончательного подтверждения диагноза, врач назначает комплексную терапию.
Характерные признаки болезни
Желчнокаменная болезнь (ЖКБ) – заболевание желудочно-кишечного тракта, характеризуется образованием и ростом твёрдых конкрементов в желчном пузыре. Болезнь протекает в трёх стадиях:
- Физико-химическая. На первой стадии происходят процессы, предрекающие образование камней. В желчи повышается уровень холестерина.
- Латентная. Симптомы стадии не проявляются, аналогично первой. Но камни уже присутствуют в пузыре, раздражают слизистую оболочку, царапают. В желчном пузыре и протоках начинается воспалительный процесс.
- Клиническая. На стадии в полной мере проявляются симптомы болезни, принимаемые за приступы.
Камни, образовавшиеся в органе с течением болезни, попадают в желчные протоки, способны закупоривать их. Происходящее вызывает осложнения в работе желчного пузыря. У больного наблюдается желчная колика, называемая приступом ЖКБ.
Причины возникновения
Залогом нормального функционирования работы ЖКТ становится правильное питание. Камни в желчном пузыре образуются при нарушении метаболизма либо попадании в организм инфекции. Причин возникновения заболеваний множество. Медики, изучающие нарушения, возникающие в работе ЖКТ, выделили определённые факторы риска. Наличие факторов часто обуславливает появление заболевания:
- Малоподвижный образ жизни.
- Генетическая предрасположенность.
- Неправильный образ жизни, употребление алкоголя.
- Нарушение в питании, голодание, ожирение.
- Болезни желудочно-кишечного тракта.
Заболевание часто проявляется у женщин при беременности. Вследствие факторов, сопровождающих ожидание ребёнка, повышается уровень холестерина, основного составляющего камней. Процесс способствует застою желчи в пузыре. Вероятность заболевания возрастает, если пить гормональные препараты.
Симптомы болезни
Первые две стадии болезни проходят бессимптомно. Пациент не знает, что становится носителем камней в желчном пузыре. Симптомы проявляются, когда камень попадает в желчный проток. Первыми признаками наличия нарушений считаются горечь во рту, боль в правом подреберье, тяжесть. Развивается тошнота, метеоризм, отрыжка.
Камень небольших размеров способен пройти через протоки непосредственно в двенадцатиперстную кишку. Потом образование выходит из организма вместе с каловыми массами. В подобных случаях приступ проходит самостоятельно, без лечения.
Если камень большой, это верный признак опасности застревания в протоках. Подобное грозит тяжёлыми осложнениями, требующих лечения. При закупорке протоков боль не проходит, показано немедленно обратиться к врачу. При обострении ЖКБ происходит воспаление желчного пузыря. Без назначения лечения у пациента развиваются сторонние заболевания желудочно-кишечного тракта:
- Острый панкреатит.
- Обструктивная желтуха.
- Холецистит.
- Абсцесс печени.
Во избежание нежелательных последствий не нужно игнорировать симптомы болезни
Важно вовремя начать лечение. На ранних стадиях заболевания лечение увеличивает вероятность полного выздоровления с наименьшими затратами времени и сил пациента
Консультация с врачом
Рекомендации и прогноз
При организации комплексного лечения бп важно восстановление нормальной работы желчного пузыря и поджелудочной железы, а также устранение сопутствующих патологий жкт. Если состояние усугублено наличием цирроза печени, рекомендуется прием лекарств, действие которых направлено на регенерацию печеночных клеток
При запущенных случаях терапия может быть неуспешной, редко, но проводится трансплантация печени
Если состояние усугублено наличием цирроза печени, рекомендуется прием лекарств, действие которых направлено на регенерацию печеночных клеток. При запущенных случаях терапия может быть неуспешной, редко, но проводится трансплантация печени.
Хроническую форму билиарного панкреатита в большинстве случаев лечат в стационарных условиях. Если развивается непроходимость желчного канала, применяется хирургическое вмешательство.
Больным бп советуется использование минеральной воды комнатной температуры без газа, полезно санаторное лечение с включением терапии на восстановление функциональности пж.
Рекомендуется проведение психотерапии, поскольку у больных с панкреатитом возникают различные фобии. При таких случаях назначают антидепрессанты и противотревожные средства (при хроническом виде). Если на фоне заболевания развивался сахарный диабет, дополнительно применяют препараты, корректирующие уровень глюкозы.
Если соблюдать диету, принимать назначенные врачом медикаменты и начать лечение своевременно, то прогноз благоприятный. Многое зависит от сопутствующего заболевания, к примеру, при циррозе печени прогноз не может быть благоприятным.