Содержание
- Фокальный стеатоз печени на КТ как выглядит
- Диагностика жировой дистрофии печени в Израиле
- Жировая дистрофии печени при беременности
- В чем сходство и различия гепатозов?
- Лечение
- Лечение
- Характерные симптомы
- Причины и провоцирующие факторы жировой дистрофии
- Стадии ожирения печени
- Осложнения
- Причины жировой дистрофии печени
- Заключение
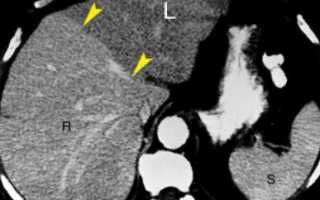
Фокальный стеатоз печени на КТ как выглядит
Очаговая гепатоцеллюлярная жировая дистрофия: четкая граница (стрелки) разделяет правую (R) и левую (L) доли
Компьютерная томография позволяет диагностировать:
- стадии гепатоза — минимальное, среднее и выраженное (предцирротическое) ожирение печени;
- тип поражения структуры — диффузное, многоузловое, фокальное, подкорковое и пр.
Наибольший интерес представляет локальная форма стеатоза, которая всегда подразумевает дифференциацию с опухолью.
Мультифокальная жировая инфильтрация, (а) — сопутствующий асцит
При очаговом гепатозе в части печени обнаруживают ограниченную жировую инфильтрацию, остальная паренхима имеет нормальную плотность. Зона ослабления сигнала может распространяться на поверхность органа, но выпуклость по контуру, характерная для опухолевого процесса, отсутствует. Сосуды проходят обычным путем через область поражения. Границы между инфильтрированной жиром и нормальной тканью четко очерчены.
Диагностика жировой дистрофии печени в Израиле
При исследованиях крови обнаруживаются:
- повышение активности ГГТ в сыворотке
- повышение активности ЩФ и трансаминаз в сыворотке в меньшей степени
Гиперферментемия характеризуется 6-кратным превышением нормы, хотя при этом уровень ACT в два раза примерно превышает уровень АЛТ.
При УЗИ обнаруживается гепатомегалия (часто с увеличением преимущественно левой доли печени), гиперэхогенные диффузные изменения паренхимы.
Для первичной диагностики жирового гепатостеатоза часто используют УЗИ, как достаточно информативный и неинвазивный метод. Ценность КТ (компьютерной томографии) определяется достоверностью диагностики патологии печени с проведением денситометрической оценки ее паренхимы (например, плотность печени при жировой гепатозе снижена, а иногда и в значительной степени).
При лапароскопии: при жировой дистрофии печень увеличена в размерах, она дряблая, называется «гусиной».
Жировая дистрофии печени при беременности
Во время беременности повышается концентрация эстрогенов, нередко возникает застой желчи и возрастает общая нагрузка на печень. Половые гормоны связываются с рецепторами печеночных клеток и увеличивают выработку холестерина. Это приводит к патологическим изменениям в составе желчных кислот и снижению активности транспортных белков. В результате подобных изменений на фоне беременности увеличивается поступление в кровь желчных кислот, что может вызывать временную жировую дистрофию.
В группе риска женщины с нарушениями метаболизма, высокой концентрацией эстрогенов, характерной для многоплодной беременности. При симптомах жировой дистрофии необходимо как можно скорее обратиться к врачу. При неблагоприятном течении дистрофия приводит к фетоплацентарной недостаточности, гипоксии, внутриутробной гибели ребенка.
В чем сходство и различия гепатозов?
Поражение печени при гепатозах развивается под воздействием внешних (экзогенные) и внутренних (эндогенных факторов). Экзогенным считается токсическое воздействия любых ядовитых веществ. Острый гепатоз чаще вызывают отравления мышьяковистыми соединениями, фтором, ядовитыми грибами, большими дозами алкоголя и суррогатов, некоторыми лекарственными препаратами.
Для хронического течения более характерны длительный алкоголизм, нарушение питания (недостаток белка и витаминов), воздействие четыреххлористого углерода, фосфорорганических соединений. Эндогенные факторы возникают внутри организма на фоне различных заболеваний (щитовидной железы, эндокринного ожирения, сахарного диабета, синдрома Иценко-Кушинга).
Диагноз ставится только по картине, выявленной при биопсии
Острая форма может стать осложнением сепсиса, вирусного гепатита, авитаминозов. При эндогенном поражении печень воспринимает нарушение общего метаболизма в организме, изменения становятся вторичными по отношению к основному заболеванию.
Жировой гепатоз
Вариант гепатоза, обусловленный жировым типом дистрофии печеночных клеток. Развивается при таком нарушении обмена, когда в клетках либо накапливается много жировых включений из-за массивного поступления жирных кислот, углеводов, либо гепатоциты имеют дефекты, из-за которых не справляются с жирами.
По основной причине различают:
- алкогольную инфильтрацию печени жиром с последующим переходом в алкогольный стеатогепатит и цирроз;
- неалкогольную жировую инфильтрацию (9% от всех морфологических исследований печени), соответственно неалкогольный стеатогепатит наиболее часто сопровождает эндокринные нарушения, инсулинорезистентность с гиперинсулинемией, сердечно-сосудистые заболевания.
Обе формы вызывают изменения в организме, именуемые метаболическим синдромом. Но возможны причины стеатоза печени, не связанные с алкоголем и метаболическими нарушениями. Это относится:
- к негативным последствиям операций на желудке и кишечнике, сделанных по поводу ожирения;
- наследственным нарушениям метаболизма;
- действию инфекции;
- исходу течения хронических болезней, истощающих организм пациента.
Биохимическим критерием жировой формы гепатоза служит уровень содержания триглицеридов в печени более 1/10 от сухой массы. Исследования показывают, что жировые включения имеют диффузное распространение, когда содержание жира в печени доходит до 25%.
Холестатический гепатоз
Причиной холестаза могут стать медикаменты (из группы тестостерона, Аминазин, гормональные таблетки, назначаемые для лечения бесплодия). Ему способствует длительный бесконтрольный прием лекарств. Накопление желчных кислот вызывает нарушение образования желчи и ее оттока в кишечник.
Пигментный гепатоз
Заболевание печени дистрофического характера вызвано генетическими нарушениями производства ферментов (энзимопатии), необходимых для процесса внутрипеченочного обмена билирубина. Сопровождается временной или хронической желтухой.
Различают повышение билирубина и нарушения пигментного метаболизма:
- вызванные неконъюгированным билирубином (Синдромы Криглера-Найяра, Люси-Дрискола, болезнью Жильбера);
- из-за неконъюгированного и конъюгированного билирубина (синдромы Дубинина-Джонсона, Ротора).
Распространенность наследственных проявлений составляет 2–5% от всего населения. Для примера разберем наиболее часто встречающийся синдром Жильбера (другие названия: простая семейная холемия, идиопатическая неконъюгированная гипербилирубинемия, конституциональная гипербилирубинемия, семейная негемолитическая желтуха).
Форма пигментного гепатоза, для которой типично непостоянное повышение содержания в крови непрямого билирубина. Причина в нарушенном внутриклеточном транспорте молекул пигмента и его присоединении к глюкуроновой кислоте
Наследуется по аутосомно-доминантному типу
Лечение

Лечение жировой дистрофии печени зависит от причин заболевания. Основные принципы лечения заключаются в отказе от алкоголя
Кроме того, очень важно строго соблюдать диету. В рационе питания должно содержаться повышенное количество белков и ограничиваться количество жиров
Также лечение должно включать обязательный прием гепатопротекторов. Эти лекарственные средства защищают клетки и быстро восстанавливают функции печени. Гепатопротекторы стимулируют синтез белка в печени и активируют ферментные системы.
Препараты
Гепатопротекторы для лечения жирового гепатоза могут включать с свой состав:
- эссенциальные фосфолипиды;
- аминокислоты;
- глицирризиновую кислоту;
- урсодезоксихолевую кислоту;
- вещества природного происхождения, например, расторопши пятнистой.
Препараты на основе эссенциальных фосфолипидов относятся к группе средств для профилактики заболевания. Они улучшают биохимические показатели и уменьшают некроз гепатоцитов. Одновременно данные препараты укрепляют мембраны клеток печени.
Урсодезоксихолевая кислота затормаживает синтез холестерина в печени. Наряду с этим она оказывает выраженный желчегонный эффект. Витамины и аминокислоты снижают вредное действие свободных радикалов. Препараты на основе натуральных экстрактов обладают выраженными защитными свойствами. Они нормализуют функцию печени по синтезу белков и стимулируют процесс восстановления клеток.
Комбинированный препарат Гепабене получают на основе растительных компонентов: экстракта расторопши пятнистой и дымянки аптечной. Экстракт плодов расторопши пятнистой содержит биофлавоноид силимарин с выраженным гепатопротекторным действием. Силимарин защищает клетки печени от воздействия негативных факторов. Также он стимулирует синтез белка, который позволяет быстро восстановить клетки печени. В экстракте дымянки аптечной содержится алкалоид Фумарин с желчегонным действием. Он нормализует секрецию желчи.
Хирургическое лечение
В некоторых случаях к пациентам с ожирением применялись хирургические методы. Самым распространенным видом хирургического лечения является ушивание тела желудка. Но оно рекомендуется людям с запущенными стадиями клинического ожирения. Такие операции часто вызывают осложнения и неприятные последствия.
Лечение народными средствами
В природе есть много лекарственных средств для лечения жировой дистрофии печени. Рецепты народной медицины предлагают больным принимать различные лекарственные отвары. Они изготавливаются чаще всего на основе шиповника, рябины, крапивы, листьев одуванчика и других растений. Хорошо воздействуют на больные клетки печени сок лимона, кукурузные рыльца, тысячелистник, бессмертник. Состав из побегов крапивы, меда, семян укропа, плодов боярышника и шиповника рекомендуется принимать каждый день до еды.
Но перед применением народных рецептов следует проконсультироваться с врачом, чтобы избежать серьезных последствий.
Диета

Все разрешенные при данном заболевании продукты необходимо употреблять в вареном, запеченном или приготовленном на пару виде.
Не допускается употребление любой жареной пищи. Блюда из рыбы или мяса можно запекать в обычной духовке.
В качестве первых блюд рекомендуется употреблять любые овощные, крупяные, молочные супы, борщи, щи. В качестве вторых блюд рекомендуется использовать мясо или рыбу нежирных сортов. В качестве гарниров подойдут любые овощи запеченном и отварном виде.
Также на гарнир можно приготовить любые овощные салаты. Можно кушать некоторые сорта сыра, ветчины, вареные яйца, овсяную, гречневую, манную, рисовую кашу. Разрешается омлет на пару и употребление молочных продуктов.
При жировом гепатозе нельзя есть жирные мясные или крепкие овощные бульоны, жирное мясо и рыбу жирных сортов, любые грибы, свежий лук, чеснок, помидоры, бобовые, фасоль и копчености.
Мясные и рыбные консервированные продукты также запрещаются. Полностью исключаются из рациона кофе и какао, газированные напитки.
Самостоятельно лечить жировой гепатоз ни в коем случае нельзя. При появлении симптомов нужно обратиться к гастроэнтерологу или к гепатологу.
Лечение
Лечение любого заболевания печени, при котором идет ее разрушение с возможным переходом в цирроз возможно только медикаментозное, которое действует на причину болезни. Причиной стеатоза являются обменные и гормональные нарушения, вызывающие изменения структуры ткани печени. Внутреннее ожирение печени всегда сопровождается поступлением жира в поджелудочную железу, сердце, почки и сосуды. Такое системное заболевание угрожает жизни и называется метаболический синдром, которое лечит гастроэнтеролог, гепатолог, эндокринолог, воздействуя не только на причины заболевания, но и на ее следствие – стеатоз. Если лечение назначено вовремя, то всегда наступает выздоровление. Кроме коррекции обменных нарушений с помощью медикаментов, в комплекс лечения входят также правильное питание и физические нагрузки. Трудность выздоровления обусловлена тем, что успех в лечении зависит от поведения и желания пациента получить положительный результат.
Рекомендации по снижению калорийности пищи:
-
- ограничить количество животных жиров и сахара;
- отказаться от колбас и жирных сортов мяса;
- употреблять чай или кофе без сахара;
- не употреблять молоко и молочные продукты с повышенной жирностью;
- уменьшение количества сладостей;
- не употреблять алкоголь и сладкие напитки;
- средиземноморская диета из растительных продуктов, рыбы, орехов и оливкового масла.
Курс применения необходимых лекарственных веществ, таких как гепатопротекторы – эссенциальные фосфолипиды, обладающие антиоксидантным и антифибротическим действием и силимарин (экстракт облепихи), снижающий инсулинорезистентность, АСТ и АЛТ, способствуют очищению печени и улучшению ее биохимических свойств.
Комплекс упражнений лечебной физкультуры (ЛФК)ЛФК Первичный прием врача ЛФК 5000 руб 1 занятие ЛФК индивидуально 5000 руб -
Чтобы избавиться от жира в печени без регулярных физических нагрузок не обойтись. В такой ситуации, здоровое питание и возможности медицины необходимо комбинировать с выполнением комплекса упражнений лечебной физкультуры (ЛФК), который способствует скорейшему выздоровлению печени:
- Усиливает транспортировку глюкозы и способность инсулина стимулировать выработку гликогена.
- Положительно влияет на опорно-двигательный аппарат и работу сердца.
- Снижает вероятность обострения хронических патологий.
- Показано проводить первые занятия под руководством инструктора ЛФК с последующей регулярной их отработкой по два-три раза в неделю.
Даже если вес не снизится, в результате физической активности жировая масса уменьшится. Жиры — это триглицериды, которые расщепляясь, уходят из печени в мышцы, которым нужна энергия для движения. Физически активные люди болеют стеатогепатитом намного реже.
-
Здоровая печень любит полноценное и разнообразное питание. Для активного функционирования клеток печени нужны не только полезные ненасыщенные жирные кислоты, но и углеводы для их переработки. Доказано, например, что кофе снижает риск развития фиброза печени. Из-за однородной пищи часть клеток печени ленивы, например, если человек сидит на капустной или рисовой диете. Чтобы сохранить здоровье печени, необходимо вести здоровый образ жизни и стараться максимально сократить вредные привычки. Своевременная борьба с причинами заболевания — профилактика, которая, как известно лучше, чем лечение.
Характерные симптомы
Любые диффузные изменения в паренхиме печени отображаются как при проведении диагностических исследований, так и в виде характерных внешних симптомов у пациента.
При ультразвуковом исследовании (УЗИ) эхопризнаки диффузных изменений печени проявляются в усиленной звукопроводимости, что говорит о повышении плотности паренхимы. Уплотнения могут распространяться как по всей поверхности печени, так и носить выраженный очаговый характер. Также на УЗИ изменения эхоструктуры печени могут проявляться в переплетении сосудистого рисунка.
Диффузно-очаговые изменения печени характерны для новообразований — как злокачественных, так и доброкачественных. При опухолях печеночной ткани отмечаются боли в правом подреберье, тошнота, головокружение, быстрая утомляемость, потеря веса.
При хроническом гепатите эхографические признаки диффузных изменений печени незначительны. В виду этого, для постановки диагноза ни ультразвукового исследования, ни магнитно-резонансной томографии не будет достаточно. Для подтверждения гепатита необходимо наличие результатов лабораторных исследований крови пациента. В первую очередь, это результаты ИФА или ПЦР детекции возбудителей гепатита
Помимо этого, врач обращает внимание на результаты анализов, в которых будет повышен билирубин, трансаминаза, общий белок. Кроме того, могут быть заметны такие внешние признаки как легкое пожелтение кожи и склер глаз, покрасневшие ладони, обложенный характерным бело-желтым налетом рыхлый язык
В некоторых случаях заболевание (особенно это характерно для вирусного гепатита С) может протекать бессимптомно, однако затем может стремительно перейти в терминальную фазу, а там недалеко и до цирроза. При подозрении на вирусный гепатит гастроэнтеролог обычно направляет пациента к инфекционисту для прояснения ситуации.
При дискинезии желчных путей признаки диффузного изменения печени выражены слабо.
В месте застоя желчи может быть видно расширение канала. Конкременты в протоках будут отличаться по плотности (так называемые протоковые изменения в печени), однако на самой структуре паренхимы и ее контурах это практически не сказывается. Признаки застоя желчи, полученные эхоскопически, не дают возможности судить о степени тяжести болезни. В виду этого для постановки диагноза требуются дополнительные исследования. При нарушении оттока желчи в сыворотке крови будет повышен билирубин, трансаминаза, общий белок. С большой долей вероятности врач направит пациента на дуоденальное зондирование с целью забора разных образцов желчи.
Нарушение структурно-функциональной целостности печени практически всегда сказывается на состоянии организма в целом
Важно вовремя выявить патологические процессы и начать их лечение как можно раньше
Причины и провоцирующие факторы жировой дистрофии
Этиологические и патогенетические механизмы заболевания не установлены, поэтому полностью вылечить не удается. Ученые выделили провоцирующие факторы, приводящие к липидному перерождению:
- Злоупотребление алкоголем у мужчин нарушает процессы жирового внутриклеточного метаболизма. Блокирование биохимических реакций приводит к затруднению физиологической утилизации соединений, а излишки холестерина накапливаются в лизосомах;
- При сахарном диабете также нарушаются механизмы биохимической трансформации липидов. Причина состояния отсутствие глюкозы, необходимой для метаболических реакций;
- Ожирение приводит к избыткам отложений в липидном депо подкожной жировой клетчатке. Чрезмерное накопление приводит к отсутствию путей выделения, поэтому возникает внутриклеточная инфильтрация;
- Метаболические болезни (белковая недостаточность) нарушают транспортные процессы между печенью и другими тканями;
- Отравление гепатотоксичными ядами, лекарствами.
Описанные провоцирующие механизмы являются результатом практических наблюдений, но научными исследованиями патогенетические звенья нозологии не доказаны.
Необходимость раннего лечения обусловлена развитием цирроза, когда дегенерация приводит к разрастанию грубых цирротических рубцов. Чем больше деструкция, тем выше степень печеночной недостаточности.
Стадии ожирения печени
Это заболевание, в зависимости от его течения и степени тяжести, можно разделить на так называемые клинические стадии. Первая стадия ожирения печени (ожирение печени 1) называется простым стеатозом. Он характеризуется накоплением слишком большого количества жира в органе и образованием более крупных скоплений жира в паренхиме печени (так называемые жировые кисты), которые очень подвержены воспалению. Если эти кисты воспаляются при окислительном стрессе, то мы имеем дело со стеатозом с воспалением, то есть второй стадией заболевания (жировая дистрофия печени 2 степени). До тех пор жировая болезнь печени обратима, если эффективное лечение начато на ранней стадии и пациент его придерживается. Однако если лечение неэффективно или, что еще хуже, оно не будет начато, и гепатотоксический фактор будет продолжать действовать на него регулярно, болезнь, к сожалению, будет иметь наилучшие условия для дальнейшего развития.
Прогрессирующее воспаление вызовет так называемый фиброз паренхимы печени, то есть заживление печени после пагубного воздействия определенных факторов. Однако исцеление всегда связано с избыточной выработкой коллагена в данном месте и образованием рубцов, и это также имеет место здесь. Рубцевание паренхимы означает ее постепенное отмирание до тех пор, пока паренхима полностью (или почти полностью) не перестроится и большинство клеток печени не перестанут функционировать — и это третья и последняя стадия заболевания, то есть жировой цирроз.
Осложнения
Жировой гепатоз приводит к дисфункции печени, что смертельно опасно для пациента. Постепенная интоксикация организма негативно отражается на работе сердца, почек и даже легких, вызывая необратимые нарушения. Чаще всего гепатоз перерастает в цирроз, а ведь эта болезнь вовсе не подлежит лечению.
Холестероз стенки желчного пузыря: как лечить синдром
Последствия для организма:
- В желчном пузыре появляется застой, что ведет к холециститу, панкреатиту, образованию камней. Как следствие, пища перестает полностью перевариваться, это перегружает кишечник и провоцирует дисбактериоз.
- Неполноценная работоспособность печени приводит к дефициту жизненно необходимых микроэлементов. В результате ухудшается сердечная деятельность и состояние кровеносных артерий, возникает гипертония, варикозное расширение вен, понижается острота зрения.
- Помимо этого, происходит снижение иммунитета, что приводит к частым простудам, инфекционным и грибковым заболеваниям.
- Заболевание может также дать осложнения на щитовидную железу, вызвав гипотиреоз, так как функции печени и щитовидной железы тесно связаны.
Причины жировой дистрофии печени
Долгое время считалось, что причины жировой дистрофии печени связаны лишь с алкоголизмом. Но сегодня специалисты доказали, что повреждение гепатоцитов может возникать и на фоне других расстройств, в том числе сахарного диабета и инсулинорезистентности.
Основные предрасполагающие факторы:
- инсулинорезистентность, высокий риск развития сахарного диабета;
- другие эндокринные заболевания, включая ожирение и тиреотоксикоз;
- нарушение всасывания питательных веществ;
- инфекционные заболевания;
- прием нестероидных средств, гормональных препаратов и других лекарств, токсичных для печеночных клеток;
- работа в опасных производственных условиях, вблизи ядов и химикатов;
- хронические заболевания пищеварительного тракта, включая панкреатит;
- редкие приемы пищи, через большие промежутки времени, общее физическое истощение;
- высокое содержание в рационе гидрогенизированных жиров и простых углеводов, особенно в сочетании с низким уровнем активности и малоподвижным образом жизни.
В последние годы признаки жировой дистрофии печени все чаще встречаются у людей с эндокринными патологиями, особенно с сахарным диабетом и ожирением. Многие люди не подозревают о повреждении поджелудочной железы и о том, что страдают инсулинорезистентностью. Она возникает не только при сахарном диабете, но и при других заболеваниях, в том числе при метаболическом синдроме.
Инсулинорезистентность повышает в крови общее количествосвободных жирных кислот, что вызывает активную продукцию потенциально опасных триглицеридов в печени. Это является второй по распространенности, после алкоголизма, причиной развития жировой дистрофии.
Заключение
- Болезни печени крайне опасны для организма человека. До определенного времени он может не догадываться о том, что заболел диффузным жировым гепатозом печени. Симптомы на начальных этапах не чувствуются. Поэтому так важна своевременная диагностика, которая поможет незамедлительно выявить проблемы в печени.
- УЗИ-исследования помогут определить причины, тип заболевания и его степень. В зависимости от диагноза, назначается лечение. Основным в нем, по мнению гастроэнтерологов, должна стать диета, которая включает отказ от алкоголя, жирных продуктов и фаст-фуда.
- Дополнением к терапии станет прием лекарственных средств и ведение здорового образа жизни в целом.